Diabète de type 2 : le traitement permet de réduire le risque cardiovasculaire et la mortalité
Le diabète de type 2 représente 90 % des cas et se manifeste généralement à l'âge adulte chez des personnes en surpoids, mais désormais de plus d'adolescents et de jeunes adultes sont touchés ce qui aggravent le risque de complications. Un meilleur équilibre alimentaire et une activité physique régulière, avec un amaigrissement peuvent empêcher la maladie d’évoluer et font partie du traitement, au même titre que les médicaments qui ont désormais démontré leur capacité à réduire le risque cardiovasculaire et la mortalité.
Des mots pour les maux
Le diabète de type 2 est aussi appelé diabète non insulino-dépendant (DNID) ou encore diabète gras ou de la maturité. Il est caractérisé par un excès de sucre dans le sang ou hyperglycémie.
Qu'est-ce que le diabète de type 2 ?
Le diabète est défini par un taux de sucre anormalement élevé dans le sang. Pour affirmer le diagnostic, ce taux, ou glycémie, doit être supérieur à 1,26 g/l à jeun, lors de deux prises de sang à quelques semaines d’intervalle.
Le diabète de type 2, ou diabète non insulinodépendant, ou diabète gras, apparaît classiquement à l’âge adulte, chez des personnes présentant un léger embonpoint et ayant souvent des diabétiques dans leur famille. En France, 90 % des diabétiques sont concernés par cette maladie insidieuse.
Dans le diabète de type 2, l’augmentation de la glycémie est due à une mauvaise régulation du sucre dans l’organisme par l’insuline. Cette maladie résulte en fait de l’interaction de deux mécanismes : tout d’abord, un mauvais fonctionnement, probablement génétique, des cellules du pancréas, les cellules bêta, qui fabriquent l’insuline. Ces cellules ne sont pas détruites comme dans le diabète de type 1, mais elles fonctionnent mal et ne s’adaptent pas aux conditions auxquelles elles sont soumises.
Le deuxième mécanisme est la résistance des cellules à l’insuline, ou insulinorésistance, c’est-à-dire que l’insuline peine à faire entrer le sucre dans les cellules pour leur apporter leur énergie. La production de cette hormone augmente pour essayer de « forcer » l’entrée du sucre dans les cellules afin de maintenir une glycémie normale. Lorsque cette première mesure ne suffit plus, le pancréas s’épuise et le sucre s’accumule dans le sang. Cette résistance à l’insuline apparaît normalement avec le vieillissement, mais elle est surtout provoquée par de mauvaises conditions hygiéno-diététiques : l’excès calorique et la sédentarité. Si le muscle ne travaille pas ou si les réserves en graisses sont très importantes et utilisées préférentiellement comme dans l’obésité, les cellules deviennent moins sensibles à l’insuline.
Comment se manifeste-t-il ?
Certains signes peuvent attirer l’attention, comme une envie d’uriner plus fréquente d’apparition récente, avec l’obligation de se lever la nuit, une soif anormale, jour et nuit, ou le développement d’une mycose génitale avec rougeurs et démangeaisons. Le sucre abîme les plus petites artères du corps humain, entraînant des atteintes des yeux, des reins et des nerfs, notamment ceux des jambes. Mais il s’attaque également aux artères plus grosses et, avec l’aide de ses complices, tabac, hypertension artérielle et cholestérol, il provoque l'artérite des membres inférieurs et la maladie coronarienne pouvant aller jusqu’à l’infarctus.
Aujourd’hui plus de 500 000 Français sont diabétiques sans le savoir ! Pendant des années, cette maladie reste « silencieuse », sans aucun symptôme. Résultat : le diagnostic est souvent établi avec cinq ou dix ans de retard. Mais l’excès de sucre a déjà provoqué de graves dégâts : lésions au niveau des yeux, des reins, des nerfs, du cœur et des jambes — nécessitant parfois une amputation. Ainsi, cette maladie est la première cause de cécité en France : 5000 diabétiques perdent la vue chaque année. Il faut donc dépister cette maladie le plus tôt possible par un dosage de la glycémie à jeun.
Qui doit se faire dépister ?
Il faut se faire dépister dès quarante ans, puis tous les cinq ans, si un des parents directs (parents, frères et sœurs, oncles et tantes, grands-parents) est diabétique, en cas de surpoids important, surtout sur le ventre, d'hypertension, d'excès de cholestérol et/ou de triglycérides dans le sang ou d'accouchement d’un gros bébé (de plus de 4 kilos) ou de diabète durant la grossesse ou lors de la prise de certains médicaments comme les corticoïdes.
Quels sont les risques associés ?
Diabète, tabac, excès de mauvaises graisses dans le sang, surpoids abdominal, tension artérielle trop élevée, manque d’exercice physique, stress, alimentation pauvre en fruits et légumes et consommation excessive d’alcool… 9 facteurs qui se potentialisent pour fragiliser les artères et le cœur.
Si certains éléments de risque ne sont pas modifiables, comme l’âge, le sexe ou l’hérédité, il est en revanche possible d’agir par des mesures simples sur les autres. Chacun peut donc être maître de la santé de son cœur ! Les scientifiques ont montré les bénéfices de mesures simples pour réduire le risque global de maladies cardiovasculaires, première cause de mortalité dans les pays industrialisés. L’arrêt du tabac, une alimentation pauvre en graisses et riche en fruits et légumes, 30 à 40 minutes d’activité physique trois à quatre fois par semaine, moins de deux verres de vin par jour font baisser votre risque de près de 90 % ! Ainsi, la prise en charge actuelle du diabète de type 2 ne se résume pas à normaliser le taux de sucre dans le sang, elle s’accompagne du dépistage et du traitement de tous les autres facteurs, qui, conjointement au diabète, abîment les artères. Un exemple, la simple correction de mauvaises habitudes alimentaires peut faire perdre du poids et réduire le taux de sucre dans le sang, pouvant parfois permettre une réduction du traitement médicamenteux du diabète.
Qu'est-ce que le syndrome métabolique ?
Le syndrome métabolique est caractérisé par le regroupement des facteurs suivants :
- une obésité androïde, surpoids avec accumulation des graisses au niveau abdominal ;
- un bilan des graisses du sang perturbé, avec un taux bas de « bon » cholestérol (HDL-cholestérol) et un taux élevé de triglycérides ;
- une tension artérielle trop élevée ;
- un diabète de type 2.
Ce syndrome induit un risque cardiovasculaire global particulièrement augmenté. Il est de plus en plus fréquent dans les pays occidentaux (une personne sur quatre aux Etats-Unis) et il est associé à un risque de décès prématuré. Souvent méconnu par les malades, parfois même par les médecins, il peut pourtant être traité efficacement pour prévenir les complications qui mettent la vie en jeu.
Les personnes à risque sont celles qui mènent une vie très sédentaire, qui ont un surpoids abdominal (tour de taille chez l’homme > 102 cm et chez la femme > 88 cm). Le mécanisme initial de ce syndrome est l’insulinorésistance. Or, un surpoids de 35 à 40 % par rapport au poids normal correspond à une diminution de la sensibilité des cellules à l’insuline de près de 40 %.
Quelques mesures simples permettent de dépister le syndrome métabolique :
- prise de tension artérielle ;
- mesure de tour de taille ;
- glycémie à jeun ;
- bilan lipidique.
Quel est le rôle du sucre dans le sang ?
Les glucides dans l’alimentation existent sous des formes très différentes. Le sucre est présent sous forme d’une seule molécule (comme le fructose dans les fruits), de deux molécules (le lactose dans le lait, le saccharose dans le sucre en morceaux) ou enchaînées à plusieurs dizaines ou centaines de molécules (amidon des pommes de terre, pain).
Lorsque l’on mange des glucides, les sucres qu’ils contiennent sont digérés dans le tube digestif. Le but étant de découper les chaînes d’hydrates de carbone et de les transformer pour qu’il ne reste plus que des molécules simples : le glucose. C’est sous cette forme uniquement que l’organisme est capable d’utiliser le sucre. Ensuite dans l’intestin, le glucose est absorbé et mis en circulation dans le sang.
Le glucose joue un vrai rôle de carburant pour les cellules. C’est grâce à sa combustion que les cellules obtiennent l’énergie nécessaire à leur survie, et à leur fonctionnement. Telle une gigantesque pompe à essence, les vaisseaux sanguins acheminent le glucose vers toutes les cellules du corps.
Si l’alimentation est la source principale d’approvisionnement en sucre de l’organisme, il existe une certaine autonomie du corps. Quand le sang s’appauvrit en sucre, le foie prend la relève : il peut stocker et fabriquer du sucre. Cet organe est capable de concentrer le glucose en fabriquant des chaînes appelées glycogène. Au moindre signe, le foie libère du glucose pour que les cellules puissent fonctionner normalement.
Pourquoi le taux de sucre varie-t-il ?
La vie ne tient qu’à un morceau de sucre ! En effet, dans un organisme normal, contenant 5 litres de sang, le taux de sucre est d’environ 1 g/l (gramme par litre de sang). Soit 5 grammes… l’équivalent d’un morceau de sucre dans le sang !
Pourtant, lorsqu’il mange, un individu peut absorber plusieurs dizaines de grammes de glucides. La digestion provoque une brève augmentation du taux de sucre dans le sang : c’est le pic glycémique observé après chaque repas. Le taux de sucre, ou glycémie, se normalise rapidement grâce à l’insuline. Cette hormone se charge de faire rentrer le sucre dans les cellules pour faire diminuer la concentration sanguine.
Chez une personne en bonne santé, la glycémie à jeun se situe autour de 0,8 g/l, et autour de 1,30 g/l après les repas. La glycémie est donc régulée tout au long de la journée pour ne pas être anormalement faible ou élevée. Une hyperglycémie est une élévation anormale du taux de glucose dans le sang. A jeun, si elle est comprise entre 1,10 g/l et 1,26 g/l, c’est une hyperglycémie modérée. On commence à parler de diabète à partir de 1,26 g/l. Comprise entre 1,80 g/l et 2 g/l, c’est une hyperglycémie très importante. Elle peut atteindre 3 g/l et même plus, et peut alors entraîner un coma mortel. L’hypoglycémie correspond à une baisse de la glycémie en dessous des valeurs normales. Elle est souvent à l’origine de malaises. Quand l’alimentation apporte trop de glucides, il y a trop de glucose qui circule dans les vaisseaux sanguins. Si les cellules ne consomment pas assez d’énergie (sédentarité), l’organisme va le stocker. Dans le foie, tout d’abord, pour constituer des réserves en glycogène et pallier un manque de sucre futur. Dans les muscles ensuite, puis dans le tissu adipeux, sous forme de graisse… facteur d’obésité.
Qu'est-ce que l'index glycémique ?
L’index glycémique d’un aliment est sa capacité à faire monter le taux de sucre dans le sang après son ingestion. Pour le mesurer, on donne par exemple à un individu en bonne santé une certaine quantité de lentilles à manger. Toutes les 30 minutes, pendant trois heures, le taux de sucre dans le sang est mesuré. On obtient une courbe qui illustre l’index glycémique des lentilles. L’index glycémique (IG) maximum est 100, pour le glucose. L’index glycémique d’un aliment est d’autant plus élevé que le pic glycémique induit après l’avoir mangé est grand. Par exemple, la baguette de pain a le score le plus élevé : IG = 95.
Les glucides sont classiquement répartis en deux catégories : les sucres rapides (fruits, sucre en morceaux, boissons sucrées) correspondent à des index glycémiques élevés, et les sucres lents (riz, lentilles) qui correspondent à des index glycémiques bas.
Qu'est-ce que l'insuline ?
L’insuline est une molécule fabriquée naturellement dans l’organisme. Elle a pour fonction essentielle d’empêcher que la glycémie ne monte trop et de la faire baisser quand elle a tendance à s’élever : c’est une hormone hypoglycémiante. Elle se charge de faire rentrer le sucre dans les cellules pour en diminuer la concentration sanguine.
Dans un organisme normal, il y a en permanence une toute petite quantité d’insuline sécrétée 24 heures sur 24. Au moment où l’on mange des glucides (fruits, sucre, pâtes, riz), la glycémie a tendance à s’élever et la sécrétion d’insuline augmente immédiatement. Elle est fabriquée par des cellules spéciales du pancréas regroupées en amas : les îlots de Langherans. Elle se fixe à des récepteurs sur la membrane des cellules du foie, des muscles et du tissu graisseux, et permet ainsi de faire pénétrer le sucre dans les cellules.
Le pancréas est une glande qui participe activement à la digestion. Il se situe en dessous de l’estomac. A peine plus grand qu’une langue, le pancréas a deux fonctions vitales pour l’organisme. La première fonction -exocrine- est de fabriquer et de déverser des enzymes de digestion dans une partie du tube digestif appelée duodénum. La seconde fonction -endocrine- est de secréter des hormones dans le sang : l’insuline et le glucagon.
La régulation de la sécrétion d’insuline est directe : quand survient une hyperglycémie, c’est-à-dire quand le taux de sucre dans le sang augmente, la stimulation de sa synthèse est immédiate, sans intermédiaire.
© Inserm/Piccand, Julie
Serimedis.inserm.fr
Comment fait-on le diagnostic ?
Le diabète est défini par un taux de sucre anormalement élevé dans le sang. Pour affirmer le diagnostic, ce taux, ou glycémie, doit être supérieur à 1,26 g/l à jeun, lors de deux prises de sang à quelques semaines d’intervalle.
Pour mesurer la glycémie, il faut prélever du sang. C’est donc généralement au laboratoire d’analyses médicales que cette évaluation a lieu. Le biologiste peut connaître le taux de sucre instantané dans le sérum (c’est la glycémie), mais aussi la moyenne des trois derniers mois (c'est l’HbA1c, encore appelée hémoglobine glyquée ou glycosylée). Ce dosage est surtout utile pour évaluer l'efficacité du traitement du diabète, ainsi que les risques de voir apparaître des complications. Chez une personne non diabétique, le taux d'HbA1c est compris entre 4 et 6 %.
Qu'est-ce que l'autosurveillance glycémique ?
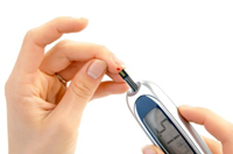
Il est possible aussi de mesurer sa glycémie soi-même : c’est l’autosurveillance glycémique. Un patient peut contrôler son taux de sucre dans le sang grâce à un appareil adapté. Il faut d’abord obtenir une goutte de sang en se piquant le bout du doigt (mais d’autres endroits sont possibles), généralement avec un « stylo autopiqueur ». La goutte de sang est ensuite apposée sur un lecteur de glycémie ou une bandelette qui effectue le dosage. Les appareils les plus modernes sont automatiques et donnent le résultat en 5 secondes.
L’autocontrôle glycémique est très utile pour permettre de prendre conscience de la maladie, de juger du résultat des efforts quant au régime et à l'activité physique. Il révèle aussi immédiatement d’éventuelles erreurs diététiques et permet d’adapter le traitement.
La surveillance du diabète aujourd’hui, c’est connaître le taux de l’hémoglobine glyquée (ou glycosylée, ou HBA1c) dans le sang. L’hémoglobine est une protéine contenue dans certaines cellules sanguines : les globules rouges. Elle transporte l’oxygène dans tout le corps. En présence de sucre, une partie de l’hémoglobine se charge en glucose, et se transforme en hémoglobine glyquée. Cette mesure est très révélatrice du taux de sucre moyen des trois ou quatre derniers mois, puisque la durée de vie d’un globule rouge est d’environ 120 jours.
Plus le sang est riche en sucre, plus le taux d’HbA1c est élevé. Le pourcentage d’hémoglobine glyquée mesuré par une prise de sang reste le même à n'importe quel moment de la journée, même non à jeun, et ne dépend pas d'une récente modification de régime (repas gastronomique la veille ou efforts très sévères avant d'aller chez le médecin). Ce dosage permet une surveillance efficace du diabète, bien plus que la glycémie. C’est pour cette raison que le contrôle du diabète se fait essentiellement grâce à l’HbA1c.
Quelle est la stratégie de traitement ?
Le traitement du diabète consiste à obtenir un taux de sucre dans le sang le plus proche possible de la normale pour éviter les complications de la maladie.
Les mesures hygiéno-diététiques sont une des bases du traitement. A partir du moment où l’HbA1c est supérieur à 6 %, il est indispensable de faire quelques efforts pour diminuer la glycémie. Les études scientifiques sont formelles : au début d’un diabète de type 2, un bon équilibre alimentaire et une activité physique régulière peuvent empêcher la maladie d’évoluer aussi bien que les médicaments.
Il est donc recommandé de pratiquer une activité physique régulière, au moins 30 minutes par jour. L'arrêt du tabac est lui aussi indispensable pour éviter les complications cardiovasculaires. Une alimentation variée et équilibrée avec des repas pris à des horaires réguliers fait également partie du traitement.
Quels sont les traitements médicamenteux ?
Etape 1 : un seul médicament
Si au bout de six mois, le taux d’hémoglobine glyquée (HbA1c) est toujours supérieur à 6 % malgré l’activité physique et les mesures alimentaires, le médecin pourra décider de commencer une thérapie médicamenteuse. Parfois, quand le diabète est découvert tardivement, le médecin propose une bithérapie avec deux médicaments d’emblée.
La metformine
La metformine est un médicament de l'insulinorésistance, c'est-à-dire qu'il est antihyperglycémiant plutôt qu'hypoglycémiant : il évite que le taux de sucre ne soit trop élevé mais il peut jamais entraîner d'hypoglycémie. Il agit notamment sur le muscle comme une clé qui entrouvre une porte, pour faire rentrer le sucre dans la cellule musculaire. Il réduit aussi la production de glucose par le foie, un phénomène déréglé dans le diabète de type 2.
Les sulfamides
Les sulfamides hypoglycémiants stimulent la fabrication de l’insuline par le pancréas et sont réellement hypoglycémiants.
Il en existe une douzaine, mais ils ne sont pas tous identiques. Certains doivent se prendre plusieurs fois par jour, d’autres en une seule prise ; il faut respecter ces modes de prises pour avoir une efficacité maximale.
Ils doivent être évités si le repas est inexistant sous peine d’entraîner des hypoglycémies (chute du taux de sucre sanguin entraînant malaises, voire troubles de la conscience ou coma). La dose doit être respectée : dose progressive en augmentant par palier en fonction des résultats obtenus sur les glycémies. En cas de risque cardiovasculaire, ils sont de plus en plus déconseillés.
Les glinides
Les glinides agissent comme les sulfamides en forçant le pancréas à sécréter de l’insuline au moment des repas. Les glinides doivent être pris juste avant les repas. Ne pas les prendre si le repas est sauté car, comme pour les sulfamides, il y a un risque d’hypoglycémie.
Les incrétines
Les incrétines correspondent aux analogues du GLP1 ou aux antagonistes du DPPP-4. Les analogues du GLP-1 potentialisent l'insulinosécrétion de manière adaptée à la glycémie, ils préservent les cellules bêta-pancréatiques et ralentissent la vidange gastrique, ce qui a un effet additif sur l'hyperglycémie post-prandiale. Les inhibiteurs du DPPP-4 permettent de prolonger les effets des glucoincrétitnes endogènes (GLP-1 et GIP).
Ces médicaments avaient été accusés de favoriser le cancer du pancréas, ce qui ne ressort pas dans les études actuelles, et ils ont été testés au plan cardiovasculaire : ils n'aggravent pas le risque cardiovasculaire et des agonistes du GLP-1 à longue durée d'action ont été associés à une réduction du risque cardiovasculaire et rénal chez le diabétique de type 2.
Les antagonistes du SGLT-2
Les antagonistes du SGLT-T agissent sur le rein via une modification du seuil à partir duquel un passage de sucre de le sang est déclenché ("glycosurie"). Cette glycosurie réduit la glycémie, mais peut favoriser les infections urinaires et les mycoses.
Les antagonistes du SGLT-2 sont des médicaments antidiabétiques qui ont démontré une réduction du risque cardiovasculaire, du risque rénal et de la mortalité.
Etape 2 : la bithérapie
Quand au bout de 6 mois d’un seul médicament à dose maximale accompagnée d’une surveillance diététique, l’HbA1c reste supérieur à 6,5 %, il faut un traitement plus intensif. Le médecin choisira alors de combiner deux traitements selon le patient. Les sulfamides sont désormais moins utilisés en bithérapie en raison de leur risque d'hypoglycémie et du faible bénéfice de la bithérapie, voire du risque en cas maladie cardiovasculaire.
Metformine + sulfamide
Metformine + glinide
Metformine + inhibiteur des alphaglucosidases
Metformine + inhibiteur de la DPP-4, association actuellement valorisée en cas de risque d'hypoglycémie et de risque cardiovasculaire
Metformine + insuline
Metformine + analogue du GLP-1, association actuellement valorisée en cas de risque d'hypoglycémie et de risque cardiovasculaire ou rénal
Metformine + antagoniste du SGLT-2, association actuellement valorisée en cas de risque d'hypoglycémie et de risque cardiovasculaire et rénal
Les inhibiteurs des alphaglucosidases sont des médicaments qui diminuent l’absorption des sucres de l’intestin vers le sang (sucres absorbés au cours des repas) : ils diminuent donc la glycémie après les repas.
Etape 3 : trois médicaments
En cas d’échec de la bithérapie (lorsque l’HbA1c dépasse 7 %), il est nécessaire d’intensifier encore le traitement. Un troisième médicament peut être ajouté.
Etape 4 : l’insuline
Au bout d’un certain nombre d’années, le pancréas ne fournit plus assez d’insuline, les sulfamides deviennent donc moins efficaces et la glycémie augmente. Cet épuisement de la sécrétion d’insuline fait partie de l’histoire naturelle du diabète de type 2. Quand l’HbA1c atteint ou dépasse 8 % alors que les médicaments oraux sont à la dose maximale, l’insuline en injection devient nécessaire, souvent en complément des autres médicaments du diabète.
L’insuline fera baisser la glycémie et diminuera à long terme le risque de développer des complications vasculaires, cardiologiques ou neurologiques.
L’insulinothérapie peut être débutée à l’hôpital ou au domicile. Dans les deux cas, le médecin doit former le diabétique et l’aide d’une infirmière peut être nécessaire.
En cas d'insuffisance rénale, les sulfamides hypoglycémiants sont contre-indiqués et il faut réduire la dose de metformine. Ce sont les insulines et les agonistes du GLP1 qui sont désormais privilégiés.
Quels sont les risques quand la maladie évolue ?
Trop de sucre dans le sang est mauvais pour l’organisme. En premier lieu, les petits et les gros vaisseaux sanguins, directement en contact avec cet excès de glucose, sont progressivement altérés. Les complications du diabète de type 2 sont en partie liées à cette atteinte vasculaire. Au niveau des principales artères et du cœur, le risque d’infarctus du myocarde ou d’accident vasculaire cérébral est élevé si le diabète n’est pas traité. Même chose pour les artères des yeux avec un risque de cécité. Le diabète peut encore entraîner une altération des nerfs notamment des membres inférieurs. Enfin, après 20 ans de maladie, l’excès de sucre peut détériorer les reins. Des examens complémentaires spécifiques permettent de faire le diagnostic de ces complications.
Quelles sont les complications qui touchent les vaisseaux ?
Le diabète de type 2 n’est pas sans danger. A longue échéance et lorsqu’il est mal équilibré, il est susceptible d’entraîner les mêmes conséquences que le diabète de type 1. Ce sont ces complications qui font toute la gravité de la maladie.
Les risques sont d’autant plus grands que le diabète a été longtemps ignoré, que son traitement est mal équilibré, ou qu’il est associé à d’autres facteurs de risques vasculaires comme l’excès de cholestérol ou l’hypertension artérielle. L’excès chronique de sucre dans le sang altère directement la paroi des petits et gros vaisseaux. Ce phénomène est appelé glycation.
Différentes études épidémiologiques ont montré que les accidents cardiovasculaires étaient plus fréquents chez les personnes diabétiques que chez les non diabétiques. Il existe donc une relation directe entre le taux de sucre dans le sang et le risque de complications micro ou macrovasculaires. Leur prévention nécessite une normalisation de la glycémie avec une hémoglobine glyquée inférieure à 6,5 %.
Les complications du diabète peuvent donc être de deux types :
- les microangiopathies : atteinte des vaisseaux de petit diamètre, ceux des yeux, des reins ou des nerfs des extrémités des membres ;
- les macroangiopathies : atteinte des gros vaisseaux qui irriguent le cœur, le cerveau ou les jambes.
En plus du contrôle glycémique, la prévention ou la stabilisation de la macroangiopathie impose la correction des facteurs de risque vasculaire associés : contrôle de la pression artérielle, normalisation du taux de cholestérol total et des sous-fractions de HDL et LDL-cholestérol, ainsi que des triglycérides.
Quels sont les risques pour le cœur et les vaisseaux ?
Au même titre que l’excès de cholestérol ou l’hypertension artérielle, le diabète de type 2 accélère la formation des plaques d’athérome au niveau des parois artérielles. Peuvent être touchées : les artères coronaires qui nourrissent le cœur, avec un risque d'infarctus, les artères des membres inférieurs, risquant d’entraîner une artérite, les carotides qui irriguent le cerveau, à l’origine des accidents vasculaires cérébraux.
L’évolution des plaques d’athérome dépend de nombreux facteurs, et en particulier de l’équilibre du diabète. Elles peuvent se stabiliser lorsque le diabète et tous les autres facteurs de risque sont contrôlés. Dans le cas contraire, les plaques peuvent grossir lentement jusqu'à obstruer partiellement ou totalement un vaisseau entraînant par exemple une angine de poitrine. Elles peuvent également se rompre brutalement : leur contenu, alors déversé dans le sang, provoque alors un accident vasculaire, infarctus du myocarde ou accident vasculaire cérébral.
Le risque d’accident cardiaque est multiplié par deux chez l’homme diabétique et par trois chez la femme diabétique par rapport aux non diabétiques. Il est d’autant plus élevé que le diabète de type 2 est associé à d’autres facteurs qui altèrent les parois artérielles comme le tabagisme, l’excès de cholestérol dans le sang ou l’hypertension artérielle.
Une meilleure hygiène de vie est le plus simple et le plus efficace des traitements pour protéger vos artères ! Adoptez une alimentation plus saine, pratiquez régulièrement une activité physique, optez pour l’arrêt définitif du tabac… Il s’avère également nécessaire d’adapter les traitements médicamenteux pour contrôler les maladies vasculaires et les facteurs de risque. Enfin, mesurez régulièrement votre tension artérielle, et vérifiez les taux de cholestérol HDL et LDL, ainsi que les triglycérides.
Il a été démontré que la baisse de la tension artérielle réduit la mortalité cardio-vasculaire chez le diabétique ; ce qui est important quand on sait que la maladie cardiovasculaire est la première cause de décès chez les diabétiques. Les experts conseillent de baisser le plus possible la TA, qui doit être inférieure à 135 mm Hg, idéalement 130/80 ; le cholestérol total sanguin doit être en dessous de 1,75 g/litre et le cholestérol LDL à moins de 1 g/litre.
Quels sont les risques pour les yeux ?
Les complications oculaires du diabète en font une des premières causes de baisse de la vision, et dans les cas extrêmes, de cécité, surtout après 60 ans.
Les atteintes oculaires existent chez 10 à 30 % des diabétiques au moment du diagnostic. Ce problème est sérieux et il est la conséquence d’un diabète non ou mal traité. Ces complications peuvent atteindre l’œil en plusieurs endroits : la rétine surtout mais aussi le cristallin ou l’iris. La rétine, fine membrane très vascularisée, tapisse la face interne de l’œil et reçoit les signaux lumineux. Près de 70 % des diabétiques de type 2, après 20 ans de maladie, développent ce qu’on appelle une rétinopathie. Elle se manifeste par une baisse de l’acuité visuelle que l’on doit différencier du flou visuel qui survient lors d’une hypoglycémie. L’examen ophtalmologique doit être fait par un spécialiste qui va diagnostiquer la maladie et identifier son stade : au début, elle est de bon pronostic alors qu’au stade de « rétinopathie proliférante » très peu de traitements sont efficaces, pas même le laser.
Des études scientifiques l’ont montré : le bon contrôle des glycémies — à surveiller par le dosage régulier de l’hémoglobine glyquée — est le meilleur moyen de prévenir l’apparition de l’atteinte oculaire ou de la stabiliser lorsqu’elle est installée. Le traitement est donc essentiellement préventif. Recommandations : normalisez la glycémie avec une hémoglobine glyquée inférieure à 6, 5 % (le taux est < 5,5 % chez les sujets normaux) et contrôle strict de la tension artérielle qui elle aussi abaisse la vision.
Quels sont les risques pour les nerfs ?
Les complications neurologiques (ou neuropathies) sont en partie liées à l’atteinte des tout petits vaisseaux qui irriguent les nerfs des muscles, mais aussi des nerfs de certains organes plus complexes comme la vessie, l’estomac et le cœur.
A cette microangiopathie s’ajoutent d’autres phénomènes qui atteignent le nerf dans ses principaux constituants, notamment la myéline qui entoure et protège les fibres nerveuses, et facilite le passage de l’influx nerveux. Fort heureusement, ces complications neurologiques ne se produisent qu’à longue échéance, après des années d’évolution du diabète de type 2, et sont très influencées par le mauvais équilibre de la maladie diabétique. C’est en effet l’augmentation permanente du taux de sucre dans le sang qui favorise leur survenue.
Les symptômes des neuropathies sont très variés selon les nerfs atteints : douleurs ou fourmillements des membres inférieurs dans les polynévrites (inflammation des nerfs), impuissance en cas d’atteinte génito-urinaire, nausées et vomissements pour les nerfs de l’estomac (ralentissement de la vidange de l’estomac appelé gastroparésie), trouble de la sensibilité entraînant des anomalies de la nutrition de la peau et des tissus sous-cutanés, le cas le plus fréquent étant le « pied diabétique ».
La prévention reste le meilleur traitement des neuropathies. Des études réalisées à l’échelon international ont bien montré que le bon contrôle des glycémies diminue le nombre des complications neurologiques. Il est donc essentiel de contrôler le diabète et de maintenir une hémoglobine glyquée au mieux en dessous de 6,5 %, une hémoglobine glyquée > à 8 % étant toujours le signe d'un mauvais équilibre. Quant au traitement des atteintes nerveuses déclarées, il dépend de leur localisation.
Quels sont les risques pour les reins ?
En moyenne, 5 à 10 % des diabétiques de type 2 développent une complication rénale après plusieurs années d’évolution de la maladie. Progressivement, après des années d’hyperglycémie chronique, le fonctionnement du rein s’altère chez le diabétique. La principale fonction du rein, qui est l’élimination des déchets du sang par les urines, ne se fait plus correctement. On retrouve donc dans les urines du diabétique des substances qui ne devraient pas y être, principalement des protéines. C’est ce que l’on appelle la protéinurie ou l’albuminurie.
Bien souvent, il faut plusieurs années pour diagnostiquer une complication rénale, car c’est une pathologie silencieuse, ne présentant aucun symptôme visible ou reconnaissable par les malades. Pourtant, les risques sont grands. Au bout de plusieurs années d’évolution, le diabète mal équilibré peut détruire totalement la fonction rénale, provoquant une insuffisance rénale sévère dont le seul traitement est la dialyse. Il s’agit de remplacer la fonction rénale par une épuration du sang à l’aide d’une machine, plusieurs fois par semaine dans un centre de dialyse. En France, près de 50 % des personnes sous dialyse sont des diabétiques de type 2 !
Quand le rein commence à souffrir, il existe des traitements efficaces qui ralentissent le processus de dégradation. Si le diabète de type 2 est équilibré, on peut empêcher ou retarder de plusieurs dizaines d’années le recours à la dialyse. L’objectif est donc de maintenir l’HbA1c en dessous de 7 %, voire 6,5 %. Ensuite, il est recommandé aux malades de surveiller leur taux de protéines dans les urines tous les ans à l’aide de simples bandelettes urinaires. » Cette méthode simple de contrôle permet de détecter une protéinurie à partir de 50 à 60 mg/l. Si le rein est atteint, il est indispensable de consulter un diabétologue, voire un néphrologue. Conjointement à la consultation du généraliste, la prise en charge multidisciplinaire garantit les meilleurs soins possibles.
Quel régime alimentaire faut-il suivre ?
L’époque où diabète et insuline étaient synonymes de régime rigide et contraignant est révolue. Le mot d’ordre est désormais d’adopter une alimentation équilibrée qui devrait d’ailleurs être la règle pour tout le monde, diabétiques ou non. Les points importants à retenir : manger de tout en quantité raisonnable en étant attentif à la consommation de glucides (surtout les sucreries et les sodas sucrés), faire trois repas par jour à heures régulières avec éventuellement une collation et en évitant le grignotage, manger des fibres (légumes, fruits, haricots et lentilles) et consommer des matières grasses avec modération. Enfin, apporter avec soi des aliments sucrés en portion individuelle (jus de fruits, lait concentré sucré, bonbons) permet de remonter rapidement une glycémie trop basse.
Doit-on parler de son diabète à ses proches ?
Le diabète est une maladie chronique qui demande à celui qui en souffre des efforts constants de surveillance et de traitement et qui peut provoquer des moments de doute. La participation de l’entourage, conjoint, enfants, amis, est donc une aide appréciable ; s’il est une maladie chronique que l’on doit partager, c’est bien celle-là. Car l’éducation du diabétique, c’est aussi l’éducation de son entourage qui doit connaître les grandes lignes de la diététique et les principales manifestations de la maladie, en particulier les signes annonciateurs d’une hypoglycémie qui peut fausser la perception du diabétique sur son propre état. Lorsque les proches sont avertis des signes d’alarme parfois trompeurs tels que malaise, troubles du comportement et nausées, ils peuvent intervenir rapidement, donner du sucre ou faire une injection de glucagon en cas d’impossibilité d’alimentation, en attendant l’intervention du médecin qu’ils auront prévenu sans délai.
Il faut informer le médecin du travail de l’entreprise de son diabète. C’est un acteur de santé important qui a le pouvoir d’intervenir auprès de l’employeur pour changer ou aménager le poste de travail et les horaires, et faciliter ainsi la vie socio-professionnelle. Le diabète n’étant pas un handicap dans la vie professionnelle, il est conseillé d’établir une relation de confiance avec son employeur et d’informer certains collègues proches sur sa maladie et l’éventuelle survenue d’hypoglycémie, en leur expliquant comment intervenir.
L'activité sportive est-elle possible avec un diabète ?
L'activité physique est recommandée au diabétique comme d’ailleurs au non diabétique. Mais il ne faut pas faire n’importe quoi. L’idéal est de pratiquer au minimum 2h30 par semaine d’exercices d’intensité modérée ou 75 minutes d’exercice intense ou une combinaison des deux. Une surveillance médicale est recommandée avant de commencer le sport puis ensuite régulièrement, surtout si l’on a pas un passé de sportif. Il faut aussi savoir que dans certains cas, l’activité physique peut-être contre-indiquée : affection cardiaque, ulcérations aux pieds, atteinte rétinienne et problèmes articulaires.
Pour pratiquer une activité sportive à long terme, ce qui est le but quand on est diabétique, il faut choisir avant tout un sport que l’on aime, sinon on risque d’abandonner rapidement. Les activités d’endurance doivent être préférées. Tous les sports sont bons : marche, jogging, natation, vélo, gymnastique… L’objectif principal étant de lutter contre la sédentarité, les personnes les moins sportives ou âgées tireront bénéfice des activités du quotidien qui entraînent une réelle dépense d’énergie : le jardinage, le ménage, les courses à pieds dans les magasins, monter les escaliers… Tout ce qui permet de quitter son canapé ou son ordinateur.
Qu'est-ce que le service d'accompagnement sophia
L’Assurance maladie propose aux personnes de plus de 18 ans ayant un diabète et prises en charge dans le cadre d’une affection de longue durée (ALD), de bénéficier du service d’accompagnement sophia. Il aide les patients à agir pour leur santé afin de mieux vivre au quotidien et de limiter les risques de complications liées au diabète. C’est un service gratuit et sans engagement.
Le service sophia intervient en complément du médecin traitant pour aider les patients à mettre en pratique ses recommandations et adapter leurs habitudes de vie. Il propose une information approfondie sur le diabète ainsi qu’un soutien et des conseils adaptés aux besoins de chacun.
Pour tout savoir sur le service sophia, consultez http://www.ameli-sophia.fr
Le diabète de type 2 en France
En France, près de 3 millions de personnes sont diabétiques, dont 90 % sont atteintes de diabète de type 2. Pire, les spécialistes estiment que plus de 500 000 Français sont diabétiques sans le savoir !
Le diabète de type 2 connaît une progression qui aurait pour origine : le vieillissement de la population, un régime alimentaire déséquilibré, le surpoids et l’obésité, et un mode de vie sédentaire.
Les liens du diabète de type 2
Pour mieux vivre avec une maladie chronique
https://www.ameli-sophia.fr/diabete/
Le site de la Fédération Française des diabétiques
http://www.afd.asso.fr/diabete/chiffres-france
Le site de l'Association Française des Diabétiques
Les Liens PourquoiDocteur
Diabète de type 2 : plus de 2 000 € par malade et par an
Diabète : privilégier un petit-déjeuner copieux et un dîner léger





















Commentaires
Ajouter un commentaire
commentaires