Vascularites : fièvre, fatigue et souffrance d’organes
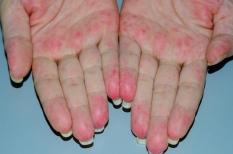
Les vascularites sont des maladies inflammatoires auto-immunes qui touchent la paroi des vaisseaux sanguins, et en particulier les artères, de façon plus ou moins diffuse, avec un risque d'obstruction et de souffrance ou de nécrose des différents organes qui sont irrigués par les vaisseaux sanguins touchés.
Des mots pour les maux
Une « vascularite » est une maladie inflammatoire de la paroi de différents types de vaisseaux sanguins (artères de différents calibres, capillaires et veines).
C’est une maladie auto-immune diffuse (ou généralisée), qui rentre dans le cadre des maladies « systémiques »
Qu'est-ce qu’une vascularite ?
Les vascularites sont un groupe de maladies très hétérogènes caractérisées par une inflammation d’origine auto-immune de la paroi de vaisseaux sanguins de différents calibres.
Une inflammation, avec risque de nécrose, touche la paroi des vaisseaux sanguins, essentiellement artères et artérioles, ce qui aboutit le plus souvent à un rétrécissement, voire une obstruction, de ces vaisseaux. Dans certains cas, cela fragilise la paroi avec apparition de petites dilatations localisées, les « micro-anévrysmes ». Le rétrécissement de la lumière artérielle gêne le passage du sang et limite les apports en oxygène et en nutriments vers les différents organes irrigués par ces artères. Cette privation en sang débouche sur une souffrance des organes qui sont irrigués par l’artère concernée, voire un infarctus ou une nécrose de cet organe quand il y a une obstruction complète (caillot = « thrombose » associé).
Les lésions inflammatoires des vaisseaux sont liées à différents facteurs, selon la vascularite : des anticorps (ANCA), des bactéries ou des virus, des médicaments ou des maladies inflammatoires.
Ces vascularites donnent des tableaux cliniques très hétérogènes en fonction des artères concernées et des personnes malades puisque les symptômes dépendent du type de vaisseaux sanguins touchés par l’inflammation. Les vascularites peuvent altérer de nombreux organes, expliquant pourquoi elles sont considérées par les médecins comme des « maladies systémiques ».
Quels sont les signes des vascularites ?
Les vascularites provoquent habituellement au début une fièvre et une altération de l’état général (amaigrissement, fatigue, perte d'appétit), avec souvent des douleurs des muscles et/ou des articulations (« arthralgies ou arthrites »).
Dans un deuxième temps, des symptômes plus spécifiques de chaque vascularite peuvent apparaître, en fonction des organes concernés par l’atteinte artérielle inflammatoire. Le nombre de manifestations cliniques chez les malades est très variable d'une personne à l’autre, y compris pour une même vascularite, ce qui complique le diagnostic.
Les douleurs articulaires (« arthralgies ») et musculaires (« myalgies ») sont fréquentes au cours de la plupart de ces maladies, mais les véritables « arthrites » sont plus rares.
Les signes cutanés sont également fréquents mais divers : tâches violacées en relief (« purpura vasculaire »), images dessinant des réticulations sur les membres (« livedo »), nodules profonds et inflammatoires (« érythème noueux »), dépôts ocres d’hémosidérine, lésions qui ressemblent à de l’urticaire, voire ulcérations ou nécrose.
Les manifestations cardiovasculaires peuvent comprendre des atteintes des artères distales des membres dont le risque principal est qu’elles se compliquent d’infarctus (« nécrose »). Les atteintes cardiaques, soit du muscle cardiaque (« myocardite »), soit des enveloppes du cœur (« péricardite »), sont plus rares mais se voient plus fréquemment au cours de la « granulomatose éosinophilique avec polyangéite » (« maladie de Churg et Strauss »).
Les atteintes digestives sont rares mais sont généralement sévères quand elles surviennent : ce sont alors des perforations ou des hémorragies digestives, en particulier de l'intestin grêle. D'autres lésions sont possibles et peuvent toucher l’appendice, la vésicule ou le pancréas, mais elles sont plus rares.
Le système nerveux peut également être atteint avec une souffrance des nerfs distaux, ou « neuropathies périphériques » (vascularites des vaisseaux de moyen ou de petit calibre), ou une atteinte du cerveau (« maladie de Behçet » ou PAN).
Les poumons sont également concernés dans certaines vascularites : lésions nodulaires (« granulomatose avec polyangéite »), hémorragie intra-alvéolaire (« granulomatose avec polyangéite », « polyangéite microscopique », « vascularite avec anticorps anti-MBG »), et infiltrats pulmonaires non fixés (« granulomatose éosinophilique avec polyangéite »), atteintes des enveloppes du poumon (plèvre).
Le rein est fréquemment touché avec une « néphropathie vasculaire hypertensive » (« périartérite noueuse ») ou « glomérulaire » avec insuffisance rénale rapidement progressive (« vascularites à ANCA », « vascularite avec anticorps anti-MBG », « purpura rhumatoïde », « vascularite cryoglobulinémique »).
De nombreuses autres complications sont possibles : atteinte de l’œil avec surtout atteinte de l’enveloppe ou « sclérite » (sauf dans la maladie de Behçet où les atteintes inflammatoires de la chambre antérieure de l’œil ou « uvéites » sont fréquentes), organes génitaux (« orchite »)…
Quels sont les différents types de vascularites ?
Pour s’y retrouver, les vascularites sont désormais essentiellement classées selon la taille des vaisseaux sanguins touchés par cette inflammation : soit des vaisseaux sanguins de gros calibre comme l’aorte et ses principales branches de division, soit des vaisseaux sanguins de moyen calibre, c’est-à-dire les principales artères amenant le sang aux organes ainsi que leurs branches de division (par exemple des artères rénales), soit des vaisseaux sanguins de petit calibre (moins de 100 micromètres) qui sont des vaisseaux plus petits (artérioles, capillaires et veinules).
La nomenclature de Chapel Hill, révisée en 2012, s'est imposée comme le système de classification de référence à l’international.
|
Calibre de vaisseaux |
Dénomination selon la conférence de consensus de Chapel Hill en 2012 |
Autre dénomination |
|
|
Gros calibre |
• Artérites à cellules géantes |
= Maladie de Horton |
|
|
Moyen calibre |
• Périartérite noueuse (ou PAN) |
|
|
|
Petit calibre |
Liées aux ANCA |
• Polyangéite microscopique |
= Maladie de Wegener = Syndrome de Churg et Strauss |
|
|
Liées aux dépôts de complexes immuns |
• Anticorps anti-membrane basale glomérulaire |
= Maladie de Goodpasture |
|
Calibre variable |
• Maladie de Behçet |
|
|
|
Touchant un organe |
• Le nom de la maladie inclut le nom de l’organe affecté : vascularite cutanée leucocytoclasique… |
|
|
|
Associées à une maladie systémique |
• Vascularite lupique • Vascularite rhumatoïde… |
|
|
|
De cause probablement identifiée |
• Cryoglobulinémique liée au VHC • Aortite syphilitique… |
|
|
Quelles sont les causes des vascularites ?
Les causes des vascularites ne sont le plus souvent pas connues (« vascularite idiopathique »), à l'exception des vascularites qui sont provoquées par des infections chroniques (hépatite B en particulier) ou par des médicaments, et l’on parle alors de « vascularites secondaires ».
Le plus souvent, on invoque dans le déclenchement de la vascularite un dysfonctionnement immunitaire survenant sur un terrain génétique prédisposant (par exemple, mutation du gène de l’adénosine déaminase 2 dans les périartérites noueuses de l’enfant) et en présence de facteurs extérieurs déclenchants, comme les infections et les toxiques, mais le plus souvent inconnus.
Les vascularites secondaires peuvent avoir une cause infectieuse d’origine bactérienne (Streptocoque, Staphylocoque, Méningocoque, Gonocoque, Haemophilus, Rickettsia, Borrelia, Mycobactéries) ou virale (Hépatites A, B, C, VIH, CMV, EBV), voire parasitaire (Plasmodium).
De nombreux médicaments peuvent être à l’origine d’une vascularite : AINS, antibiotiques β-lactamines, Sulfamides anti-infectieux et hypoglycémiants, Allopurinol, Hydantoïne, Diurétiques (thiazidiques, furosémide, spironolactone), Sulfasalazine, Anti-TNFα, Hydroxyurée, Méthotrexate, Phénothiazine, Diltiazem, Aténolol, Captopril).
Elles peuvent aussi être secondaires à une autre maladie systémique (polyarthrite rhumatoïde, lupus érythémateux systémique, autres connectivites) ou à un cancer.
Quelles sont les complications des vascularites ?
Les vascularites peuvent avoir des conséquences graves, en raison de l'atteinte et de l’obstruction, parfois brutale, des artères touchées, artères qui irriguent des organes vitaux, comme les reins, les poumons, les intestins, le cerveau ou le cœur. Le dysfonctionnement du ou des organes concernés fait le pronostic de la vascularite
Cependant, si la maladie est diagnostiquée à son début, un traitement adapté permet d’arrêter l’évolution de la maladie générale, la régression de l’obstruction artérielle et la disparition des signes de souffrance d’organe dans la majorité des cas.
Des rechutes sont parfois possibles, en fonction du type de la vascularite, mais le diagnostic de ces rechutes est en général plus facile et plus rapide à faire car la maladie est déjà connue. Ce risque impose cependant une surveillance sur le long terme.
Des complications peuvent être associées à certains traitement (corticoïdes et cyclophosphamide essentiellement) et les recherches actuelles cherchent à les réduire en associant de nouvelles molécules (anti-IL6 pour diminuer la corticothérapie des maladies de Horton, rituximab pour diminuer l’utilisation du cyclophosphamide dans les vascularites à ANCA).
Quand faut-il évoquer une vascularite ?
Les vascularites débutent habituellement un peu sournoisement au début par une fièvre et des « symptômes généraux » (amaigrissement, fatigue, perte d'appétit), et parfois des douleurs musculaires et/ou des articulations. C’est l’altération anormalement importante de l’état général qui doit faire penser à une vascularite et pas à une infection, en particulier si la numération-formule-sanguine ne retrouve pas de franche augmentation des polynucléaires neutrophiles.
Ensuite, apparaissent plus ou moins brutalement d'autres manifestations plus spécifiques d’une atteinte de différents organes, en fonction des vaisseaux sanguins concernés par l'inflammation.
Un tableau de fièvre avec altération importante de l’état général et souffrance d’un organe comme la peau, les nerfs, les reins, les poumons et/ou le cœur doit faire évoquer ce diagnostic.
Comment diagnostiquer une vascularite ?
Les signes cliniques de vascularite sont polymorphes et dépendent du type de vaisseaux touchés, et donc des organes concernés. Les signes initiaux, surtout avant les premières manifestations liées à la souffrance d’un organe, sont donc souvent peu spécifiques : le diagnostic des vascularites est souvent difficile au début. Cependant, les signes généraux, l’altération atypique de l’état général, les douleurs musculaires et articulaires, des atteintes cutanées sont observés dans la plupart des vascularites.
Au final, c'est surtout l'association de ces signes cliniques disparates qui est évocatrice et doit faire réaliser un certain nombre d’examens complémentaires : analyses de sang, analyses d'urine, divers examens d'imagerie, biopsies).
Les prises de sang permettent de révéler l’existence d'une inflammation générale, ce qui se traduit par une augmentation de la Vitesse de Sédimentation (VS) et de la protéine C-réactive (CRP). Elle peut également révéler une augmentation des globules blancs et une anémie éventuelle avec une baisse du taux d'hémoglobine, ainsi qu’une atteinte de la fonction des reins qui se traduit par une augmentation de la créatinine et une baisse de la clairance de la créatinine.
La prise de sang permet également de rechercher certains marqueurs qui peuvent orienter le médecin vers le diagnostic de vascularite, comme les « anticorps dirigés contre le cytoplasme des polynucléaires neutrophiles », ou « ANCA », ou une précipitation d’agrégats de molécules et d’anticorps à une température inférieure à 37°C (« au froid ») dans le sérum (« cryoglobulinémie »).
Les analyses d'urine peuvent permettre de déceler la présence anormale de protéines et/ou de sang dans les urines (« protéinurie » et « hématurie »). Ceci traduit l'existence d’une inflammation et d’une souffrance au niveau des reins (atteinte de la structure de filtration du rein = « glomérule »).
Le bilan complet varie ensuite en fonction du type de vascularite suspecté ou diagnostiqué.
Différents examens d'imagerie seront donc réalisés en fonction des symptômes du malades, et des organes touchés, pour rechercher par exemple des anomalies au niveau des sinus, des poumons, des intestins, du cerveau ou du cœur, tous organes qui peuvent être atteints au cours des vascularites.
L’ensemble des signes cliniques conduisent le médecin à évoquer le diagnostic de vascularite et à adresser rapidement les malades vers un centre spécialisé pour poser le diagnostic exact, évaluer la gravité de la vascularite et mettre en place le traitement le plus adapté.
L’évaluation de la gravité de la vascularite et son diagnostic exact reposent sur l’angioscanner (qui montre les rétrécissements de la lumière de différentes artères) et l’angio-IRM (qui montre l’inflammation de la paroi de différentes artères), ainsi que sur la « tomographie par émission de positons » (TEP-scan au 18F-FDG) qui semble prometteuse pour le diagnostic des atteintes des vascularites des gros vaisseaux : dans l'artérite à cellules géantes, la TEP pourrait avoir une place dans le dépistage des atteintes des gros vaisseaux (aorte, artères sous-clavières et axillaires...) qui pourraient concerner jusqu'à 50 % des patients selon les études. Cependant, cette artérite à cellules géantes (« maladie de Horton ») pose en théorie le problème de la spécificité des images vasculaires chez des patients souvent âgés (les plaques athéromateuses peuvent capter le 18F-FDG). Par conséquent, cet examen ne doit pas être demandé systématiquement mais doit plutôt être réservé aux cas difficiles, notamment pour rechercher des signes d'artérite des gros troncs. En revanche, dans la maladie de Takayasu, l'âge précoce de survenue de cette maladie rend le TEP-scan au 18F-FDG plus spécifique. Les anomalies observées semblent plus précoces que celles du scanner ou de l'angio-IRM, et peuvent diminuer sous traitement à ce stade.
Lorsqu’un organe est atteint (rein en particulier, mais aussi peau, muscles, sinus, artère temporale dans la maladie de Horton…), la réalisation de biopsies est souvent nécessaire pour confirmer le diagnostic de vascularite. Une biopsie consiste à réaliser, sous anesthésie, un prélèvement d'un organe atteint par la vascularite (peau, muscle, rein, foie…) dans le but de l'examiner au microscope (« examen anatomopathologique »). La présence d'une inflammation de la paroi des vaisseaux sanguins permet alors de poser le diagnostic de vascularite.
La ponction-biopsie rénale est ainsi indiquée dans une vascularite s'il existe des protéines (« protéinurie ») et du sang (« hématurie ») dans les urines, s’il existe une hématurie isolée mais après avoir écarté une maladie des voies urinaires, s'il existe une dégradation de la fonction rénale ou une protéinurie sans cause identifiable.
Dans certains cas (« atteinte rénale de type glomérulaire et sans ANCA détectable »), une artériographie rénale est à discuter (obligatoire en cas d’ANCA) avant toute biopsie (contre-indication à la biopsie si l’artériographie révèle des microanévrismes).
Qu’est-ce que les ANCA ?
Les ANCA sont des autoanticorps dirigés contre des « antigènes du cytoplasme des polynucléaires neutrophiles ». Bien que certains types d’ANCA aient parfois été décrits au cours de certaines autres maladies (ANCA type Cathepsine G dans la rectocolite hémorragique et la maladie de Crohn, ANCA type lactoferrine dans la polyarthrite rhumatoïde et le lupus), leur spécificité pour le groupe des vascularites nécrosantes systémiques est très élevée, proche de 100 %.
La méthode de détection des ANCA est basée sur l'immunofluorescence indirecte sur des polynucléaires fixés dans l'alcool avec 2 types de fluorescence : une fluorescence cytoplasmique des polynucléaires, appelée « c-ANCA » et une fluorescence périnucléaire des polynucléaires, appelée « p-ANCA ».
Dans un deuxième temps, l'identification des antigènes cibles des ANCA est réalisée par des tests ELISA. Les deux principaux antigènes connus sont : la « PR3 » (protéinase 3) et la « MPO » (myélopéroxydase).
A l’issue de cette enquête très spécialisée, il est possible le plus souvent de poser un diagnostic.
Quelles sont les vascularites des vaisseaux de gros calibre ?
Il y en a essentiellement deux caractérisées par des atteintes des grosses branches de l’aorte, voire l’aorte elle-même :
L’artérite à cellules géantes (« maladie de Horton ») est observée plutôt après 50 ans, avec une prédominance pour les artères du territoire céphalique (branches hautes de l’aorte = « artères supra-aortiques »), et en particulier l’artère temporale et l’artère ophtalmique.
Il existe des maux de tête tenaces et parfois importants au niveau des tempes, une hypersensibilité du cuir chevelu (lors du brossage des cheveux) et des crampes de la mâchoire à la mastication lors du repas (« claudication de la mâchoire »). La maladie de Horton peut être associée à des douleurs musculaires des épaules et des hanches (« pseudo-polyarthrite rhizomélique »). La prise de sang révèle un syndrome inflammatoire important et inexpliqué et la biopsie d’une artère temporale objective un « granulome à cellules géantes ».
La crainte est sur le pronostic visuel avec la survenue, après une éventuelle perte transitoire de la vision d’un œil ou une sensation de brouillard ou des douleurs de l’œil qui peuvent se reproduire, l’apparition d’une perte complète de la vue d’un œil (« cécité monoculaire »). Il s’agit, en effet, d’une « artérite oblitérante » de l’artère temporale et de l'artère ophtalmique (ou de ses branches). D’autres complications sont liées à la possibilité d’une atteinte inflammatoire de la crosse de l’aorte, avec des anévrysmes aortiques ou une atteinte coronaire.
L’artérite de Takayasu (la « maladie des femmes sans pouls ») est observée chez les femmes jeunes de moins de 40 ans, surtout en Asie du Sud-Est, avec une prédominance pour l’aorte et ses premières branches de division (cerveau, bras, jambes et ventre).
Il existe un syndrome inflammatoire associé à des atteintes des artères issue de la crosse aortique : atteinte des artères axillaires et sous-clavières essentiellement qui irriguent les bras (claudication des bras) ou de l’aorte thoraco-abdominale (HTA réno-vasculaire) en angio-IRM ou TEP-scan. Une atteinte coronaire est possible.
L’examen clinique retrouve une abolition des pouls aux membres supérieurs ou une différence d’au moins 10 mm Hg de pression artérielle entre les 2 bras. Il s’agit d’une artérite de l’aorte ou de ses branches et la biopsie objective également un « granulome à cellules géantes ».
Quelles sont les vascularites des vaisseaux de moyen calibre ?
La périartérite noueuse (ou PAN) est de plus en plus rare en France. Elle est observée chez l’adulte, entre 40 à 60 ans, avec une prédominance pour les artères de moyen calibre, parfois les artérioles, qui peuvent déboucher sur des sténoses et des dilatations des artères (« microanévrismes »).
Il existe au début simplement une altération de l’état général qui s’accompagne d’une perte de poids, d’au moins 4 kg, avec un syndrome inflammatoire et des marqueurs sériques de l'hépatite B. Le tableau clinique associe ensuite à cette altération de l’état général, des atteintes de la peau (maillage sur les membres inférieurs, ou « livedo », et nodules profonds, mais pas de purpura car les vaisseaux de moyen calibre sont plus profonds, dans le derme et l’hypoderme), des articulations et des muscles (« arthro-myalgies »), des nerfs (« mono- ou polyneuropathie »), des reins (insuffisance rénale par néphropathie vasculaire avec hypertension artérielle en particulier diastolique, qui est supérieure à 90 mmHg), de douleurs testiculaires et parfois des atteintes des intestins.
Il s’agit d’une artérite avec inflammation de la paroi artérielle et surtout nécrose (« artérite nécrosante »). La biopsie rénale est contre-indiquée sans angiographie préalable (du fait du risque de ponction d’un micro-anévrysme, et le diagnostic repose surtout sur l’angiographie des artères digestives et rénales devant une alternance de sténose et de micro-anévrysmes artériels sur ces artères de moyen calibre.
La maladie de Kawasaki est observée chez les jeunes enfants (de moins de 5 ans), avec une prédominance pour les artères de moyen calibre (en particulier les coronaires ou peuvent apparaitre des micro-anévrysmes).
Il existe un syndrome inflammatoire avec un syndrome « adéno-cutanéo-muqueux » (gros ganglions et lésions de la peau et des muqueuses). La fièvre est supérieure à 38°C qui dure au moins 5 jours et ne répond pas aux antipyrétiques habituels. Les atteintes de la peau consistent en des rougeurs de la peau des des paumes de mains, une desquamation de la peau des organes génitaux de la paume des mains et des plantes de pieds. Les atteintes des muqueuses consistent en une conjonctivite qui est parallèle à la fièvre avec une rougeur des lèvres et de la bouche et une langue de couleur "framboisée". Ces signes sont associés à des douleurs du ventre et une atteinte coronaire inflammatoire avec dilatation des artères (risque d'« anévrismes coronaires » 10 à 30 jours après) et un risque de mort subite. Il s’agit d’une artérite avec inflammation de la paroi artérielle.
Quelles sont les vascularites des vaisseaux de petit calibre avec ANCA ?
Il y en a essentiellement 3 qui associent des lésions des vaisseaux (nécrose vasculaire et inflammation péri-vasculaire) et des granulomes dans les organes (essentiellement les poumons et les sinus de la face) :
La polyangéite microscopique est observée chez les adultes entre 30 et 60 ans, avec une prédominance pour les artérioles, les veinules et les capillaires disséminés : c'est une vascularite histologique sans lésion granulomateuse inflammatoire. Il existe une atteinte cutanée avec un purpura palpable (tâches violettes sur la peau, en particulier au jambes, liée à la sortie des globules rouges par fuite à travers la paroi vasculaire inflammatoire = « extravasation »), une atteinte rénale (« glomérulonéphrite nécrosante segmentaire et focale avec prolifération extracapillaire »), une atteinte pulmonaire (« hémorragie intra-alvéolaire »), une atteinte des muscles et des articulations et une atteinte intestinale. La prise de sang objective un syndrome inflammatoire avec des ANCA périnucléaires surtout anti-MPO (60 %) ou, moins souvent, anti-PR3 (30 %). Il s’agit d’une artérite avec inflammation de la paroi artérielle et nécrose.
La granulomatose avec polyangéite (ou « maladie de Wegener ») est observée chez les adultes entre 40 et 60 ans, avec une prédominance pour les artères, les artérioles, les veinules et les capillaires : c'est une vascularite histologique avec lésion granulomateuse inflammatoire. Il existe une altération de l’état général, avec fatigue, une atteinte chronique des sinus (rhinite et sinusite chronique) ou de la bouche, une atteinte pulmonaire (toux, crachats sanglants = « hémoptysie », douleurs avec nodules excavés à coque épaisse et infiltrats) et une atteinte rénale qui fait le pronostic (hématurie, protéinurie avant l’insuffisance rénale par une glomérulonéphrite rapidement progressive (« glomérulonéphrite nécrosante pauci-immune segmentaire et focale associée à une prolifération extracapillaire »). Il peut y avoir des atteintes neurologiques périphériques et, en particulier, une atteinte du nerf sciatique poplité externe.
La prise de sang objective un syndrome inflammatoire avec souvent une augmentation des polynucléaires éosinophiles dans le sang, des ANCA cytoplasmiques essentiellement anti-PR3 (85 %) avec 10 % de malades ANCA anti-MPO. Il s’agit d’une artérite avec inflammation de la paroi artérielle, nécrose fibrinoïde et granulomatose prédominante. C’est une maladie qui rechute dans 50 % des cas (en lien avec les ANCA anti-PR3).
La granulomatose avec polyangéite et éosinophiles (ou « maladie de Churg et Strauss ») est observée chez les adultes entre 30 et 50 ans, avec une prédominance pour les vaisseaux de petit calibre : c'est une vascularite histologique avec une infiltration tissulaire par des éosinophiles.
Il existe presque toujours un asthme à révélation tardive, souvent instable, et qui nécessite une escalade thérapeutique assez rapide. Cet asthme peut s’associer à une atteinte neurologique (3/4 des malades ont une neuropathie périphérique type « multinévrite »), une sinusite, un amaigrissement. La capillarite est responsable d’une atteinte pulmonaire (« alvéolite » et « hémorragies alvéolaires »), avec des infiltrats labiles en radiographie, et d’une atteinte rénale (« glomérulonéphrite nécrosante pauci-immune segmentaire et focale associée à une prolifération extracapillaire »). Le caractère évocateur est la découverte d’un syndrome inflammatoire avec une nette hyperéosinophilie sanguine (plus de 10 % ou plus de 1500 par mm3), des ANCA anti-MPO (30 à 40 %). Ces 2 éléments jouent un rôle dans la pathogénie (rôle des ANCA pour l’atteinte rénale et probablement des éosinophiles pour l’atteinte du cœur, atteinte d’organe qui fait le pronostic). Les ANCA anti-PR3 sont très peu fréquents (<10 %). Il s’agit d’une artérite avec inflammation de la paroi artérielle et nécrose des petits vaisseaux.
Quelles sont les vascularites des vaisseaux de petit calibre avec complexes immuns ?
La vascularite à IgA (« purpura rhumatoïde » ou « purpura de Schönlein-Henoch ») est observée chez surtout les enfants entre 4 et 7 ans et plus rarement chez les adultes (où elle est plus sévère), avec une prédominance de l’atteinte pour les vaisseaux de petit calibre, en particulier de la peau. Cette maladie se manifeste par une triade symptomatique avec une atteinte prédominante de la peau (tâches rouges qui sont palpables = « purpura vasculaire »), surtout aux membres inférieurs, une atteinte articulaire (arthralgies ou arthrites des grosses articulations des membres inférieurs), une atteinte intestinale avec des douleurs à type de colites, très fréquentes et un risque d’hémorragies digestives (10 %). Enfin, l’atteinte rénale (« néphropathie glomérulaire à dépôts mésangiaux d'IgA ») fait le pronostic et se manifeste par la présence d’une hématurie et d’une protéinurie et une insuffisance rénale à terme. Il existe un syndrome inflammatoire avec une élévation des immunoglobulines sériques de type IgA, qui est inconstante. Il s’agit d’une artérite avec inflammation de la paroi artérielle avec dépôts d’IgA dont le pronostic à court terme est lié à la sévérité de l’atteinte digestive, alors que le pronostic à long terme est lié à l’atteinte rénale.
La vascularite avec cryoglobulinémie est observée chez les adultes, avec une prédominance pour les vaisseaux de petit calibre. Il existe une atteinte de la peau (« purpura vasculaire »), une atteinte articulaire (arthralgie, arthrite), une atteinte des nerfs (« neuropathie périphérique » surtout sensitive) et une atteinte rénale (« néphrite membrano-proliférative »). La prise de sang objective un syndrome inflammatoire, une cryoglobulinémie mixte de type II (composant monoclonal) ou de type III, des marqueurs sériques de l’hépatite C ou une maladie auto-immune associée ou une hémopathie lymphoïde B. Les cryoglobulines sont des amas de protéines qui précipitent au froid, c’est-à-dire à moins de 37°C, et se resolubilisent à 37°C. Il s’agit d’une artérite avec inflammation de la paroi artérielle mais sans nécrose fibrinoïde dans la majorité des cas.
Quelles sont les vascularites qui touchent des vaisseaux de taille variable ?
La maladie de Behçet est observée chez les personnes jeunes (20 à 40 ans), surtout dans le bassin méditerranéen, avec une nette prédisposition génétique (HLA-B5/B51). Elle touche des artères de tous calibres et de façon disséminée. La caractéristique de la maladie est une aphtose, dite « bipolaire », c’est-à-dire avec des aphtes touchant à la fois la bouche et les organes génitaux externes. On retrouve également une atteinte de la peau sous forme de nodules inflammatoires des jambes et des avant-bras (« érythème noueux »), des douleurs articulaires et musculaires d’horaire inflammatoire (prédominance matinale) et une atteinte inflammatoire de l’œil (« uvéite ») avec douleurs de l’œil et vision trouble. Il existe un syndrome inflammatoire inconstant, essentiellement en cas d’atteinte vasculaire. Les principales complications sont la survenue d’une atteinte inflammatoire du cerveau (« méningo-encéphalite ») et de la moelle (« myélite ») et des thrombophlébites des veines du cerveau ou des membres. Il s’agit d’une artérite avec inflammation et thrombose.
Quels sont les critères de pronostique des vascularites ?
Un score en 5 points détermine la gravité potentielle d’une vascularite à ANCA, ce qui a bien sûr des implications importantes pour le traitement. Le « Five Factor Score » (FFS) est lié aux 5 atteintes les plus graves dans les vascularites à petits vaisseaux : le cerveau avec atteinte cérébrale spécifique, le cœur (cardiomyopathie spécifique), l’intestin (atteinte digestive sévère avec zones d’ischémies et de nécroses éparses de l’intestin), l’insuffisance rénale (avec créatininémie supérieure à 140 micromoles par litre) et la présence de protéines dans les urines au-delà de 1 gramme par 24 heures (« protéinurie »). Le score à 0 est associé à un bien meilleur pronostic dans la maladie de Churg et Strauss, dans la périartérite noueuse et dans la polyangéite microscopique.
Dans les vascularites à ANCA, celles qui sont associées à des ANCA de type anti-MPO rechutent moins que celles qui sont associées des ANCA de type anti-PR3.
Pour mémoire, la baisse de la fraction C4 du complément est un signe d’activité dans les vascularites à complexes immuns.
Quels sont les principes du traitement d’une vascularite ?
Plusieurs traitements médicamenteux sont utilisés au cours des vascularites, dans le but de réduire l'inflammation présente dans la paroi des vaisseaux sanguins.
La stratégie thérapeutique inclut bien évidemment l’arrêt de l’exposition éventuelle à des médicaments ou des toxiques inducteurs, ainsi que le traitement de l'infection causale ou du cancer sous-jacent, s'il y a lieu, avant de débuter rapidement la corticothérapie, par voie veineuse ou orale à forte dose, associée à la prescription d'un traitement immunosuppresseur (cyclophosphamide, azathioprine, mycophénolate mofétil, méthotrexate, rituximab) en traitement d'induction.
Le traitement classique repose sur un traitement à base de corticoïdes, associés ou non à un traitement immunosuppresseur. Il s’organise en « traitement d’attaque ou d’induction » pour mettre le malade en rémission, et « traitement d’entretien » pour prévenir les rechutes. Le traitement d'entretien est mis en place une fois le traitement d'induction terminé et la rémission obtenue, afin de la pérenniser (méthotrexate, azathioprine, rituximab). Les corticoïdes et les traitements immunosuppresseurs sont généralement utilisés pendant une durée d’au moins un an.
Un traitement anticoagulant ou antiagrégant peut être discuté si d'autres facteurs de risque de thrombose sont associés à la vascularite. En cas de traitement immunosuppresseur important, un traitement antibiotique pour prévenir les infections opportunistes (« traitement prophylactique ») peut être nécessaire. Le Bactrim® est le traitement prophylactique le plus utilisé.
Quels sont les traitements immunosuppresseurs les plus utilisés ?
Différents immunosuppresseurs sont utilisés selon le type de vascularite et la gravité de la maladie. Ils relèvent d’une décision prise dans les centres de traitements spécialisés, les centres de référence des vascularites, où les malades ont le plus de chance de bénéficier des dernières innovations thérapeutiques et des soins les plus appropriés.
Le cyclophosphamide a longtemps été le traitement immunosuppresseur de référence en traitement d'induction, où il est utilisé avec les corticoïdes à forte dose par voie intra-veineuse, avant un relais par un autre immunosuppresseur dans les formes sévères, notamment dans les granulomatoses avec polyangéite où la survie moyenne sans traitement est évaluée à 6 mois.
Le rituximab est désormais validé comme traitement d'induction des vascularites à ANCA, pour lesquelles il représente une alternative au cyclophosphamide aussi, voire plus, efficace, sans dispenser d'un traitement d'entretien. L'intérêt du rituximab en traitement d'entretien est aussi établi par rapport à l’azathioprine et les modalités exactes de son administration sont encore en cours de définition. Le rituximab peut également être proposé dans les vascularites cryoglobulinémiques associées au VHC, en cas d'échec du traitement antiviral ou de forme sévère.
Les immunoglobulines intraveineuses sont indiquées de manière précoce dans la maladie de Kawasaki où elles ont changé radicalement le pronostic de la maladie en diminuant drastiquement l'incidence des anévrismes coronariens.
Les échanges plasmatiques sont indiqués en traitement d’attaque en cas d'insuffisance rénale sévère et peut-être en cas d'hémorragie alvéolaire. Dans la périartérite noueuse liée au virus de l’hépatite B (VHB), l'association d'une brève corticothérapie à forte dose, d'échanges plasmatiques et d'un traitement antiviral donne d'excellents résultats thérapeutiques, sans nécessité d’immunosuppresseurs.
Dans le cas des vascularites associées à une maladie infectieuse, comme l’infection de l’hépatite C, l’éradication de l’agent infectieux est le plus souvent une étape indispensable dans la prise en charge thérapeutique, avec souvent une moindre utilisation des traitements à base de cortisone ou immunosuppresseurs.
Plusieurs études prospectives contrôlées sont actuellement en cours dans l'artérite à cellules géantes (maladie de Horton) pour réduire la quantité de corticoïdes nécessaires avec le tocilizumab (anti-IL6R). Le méthotrexate est parfois également utilisé dans cette indication, mais paraît nettement moins efficace.
Un autre anticorps, anti-IPDE-5, est en cours d’évaluation dans la maladie de Behçet réfractaire aux corticoïdes.
Quelle est l’évolution sous traitement des vascularites ?
Grâce aux « traitements d'attaque » ou « d'induction » réalisés suffisamment tôt dans le cours évolutif de la maladie, les problèmes et les symptômes en rapport avec la vascularite régressent le plus souvent et permettent d'obtenir la rémission de la maladie, c'est-à-dire l’absence de signe d'activité de la vascularite sous traitement.
Il est cependant nécessaire de poursuivre un « traitement d'entretien » sur le long cours afin de réduire le risque de rechutes de la maladie, variable selon le type de vascularite. Un suivi régulier des patients est donc justifié pendant de nombreuses années.
Les médicaments utilisés au cours des vascularites peuvent entraîner des effets indésirables. Les effets indésirables des corticoïdes sont dépendants de la dose et de la durée d'administration. Il s'agit le plus souvent d'une prise de poids avec une accumulation de graisses au niveau de certaines zones du corps, d'un déséquilibre du taux de sucre dans le sang, d'une hypertension artérielle, d'une fragilité des os (« ostéoporose »), de troubles de l'humeur et du sommeil et d'une augmentation du risque des infections.
Les immunosuppresseurs ont tous en commun une augmentation du risque d'infections justifiant une surveillance particulière des patients, et une consultation en urgence chez son médecin traitant en cas de fièvre. Dans certaines vascularites, elles-mêmes responsables d’une vulnérabilité aux infections opportunistes, il peut être nécessaire de mettre en place un traitement préventif (« prophylactique ») de ces infections par le Bactrim® pendant la durée du traitement immunosuppresseur. Les autres effets indésirables sont variables en fonction du type d'immunosuppresseur. Le cyclophosphamide peut entraîner des inflammations de la vessie (nécessité d’administrer un antidote lors de la perfusion en traitement d’attaque) et diminuer la fertilité chez les femmes en âge de procréer. Le rituximab peut donner des réactions allergiques pendant et au décours de la perfusion. L'azathioprine et le méthotrexate peuvent donner des atteintes du foie et une baisse des globules rouges et globules blancs.
Comment surveiller le traitement d’une vascularite ?
Le suivi des personnes souffrant de vascularite se fait par des médecins spécialisés dans la prise en charge de ces maladies. La surveillance doit se faire de manière très régulière afin de s'assurer de l'efficacité et de la bonne tolérance du ou des traitements prescrits et de l’absence de signe de rechute.
Cette surveillance est clinique, mais également biologique avec des analyses de sang et d'urines. Elle peut nécessiter des examens d’imagerie : radiographies, échographies, scanners ou imageries par résonance magnétique (IRM).
Quand faut-il devancer un rendez-vous et consulter en urgence ?
Certains signes cliniques ou biologiques nécessitent une consultation en urgence. Ils sont, bien sûr, variables selon le type de vascularite, mais certains problèmes peuvent mettre en jeu le pronostic vital ou le pronostic fonctionnel de l'organe atteint.
Il faut donc consulter un spécialiste en urgence en cas de difficultés respiratoires, de crachats sanglants, de douleurs intenses du ventre avec ou sans saignement intestinal, de troubles neurologiques à l'origine de perturbations de la force musculaire ou de baisse de la sensibilité nerveuse ou d’insuffisance rénale dont témoigne l’augmentation de la créatininémie sur le bilan sanguin.
Les vascularites en France
Les vascularites sont peu fréquentes dans la population française et leur fréquence varie en fonction du type de vascularites
Les liens des vascularites
Le site du groupe de malades en faveur de la recherche sur les maladies chroniques, le groupe ComPaRe, permet aux malades de participer activement à la recherche, via des questionnaires en ligne, et de bénéficier en priorité des avancées de la recherche.
Ce groupe est organisé par l’Assistance Publique-Hôpitaux de Paris.
Le site de l’association France Vascularites
Le site de maladie rares info-service
Les liens Pourquoi Docteur
Maladie de Horton : des douleurs de la tête et un risque de cécité
Pseudopolyarthrite rhizomélique : des douleurs matinales des épaules et des hanches

















Commentaires
Ajouter un commentaire
commentaires (1)
Maladie de Wegener !