Rhumatologie
Rhumatisme apatitique : des calcifications douloureuses et des arthrites
Le rhumatisme apatitique ou rhumatisme à apatite recouvre plusieurs entités : la périarthrite calcifiante, la maladie des calcifications tendineuses multiples et les arthropathies apatitiques, dont le principal point commun est la survenue de phénomènes inflammatoires déclenchés par la précipitation de cristaux d’apatite.
- sittithat tangwitthayaphum/istock
Le rhumatisme apatitique (RA) (anciennement « rhumatisme à hydroxyapatite ») recouvre l’ensemble des manifestations périarticulaires ou articulaires en rapport avec les dépôts de cristaux de la famille des apatites (cristaux de phosphate de calcium présents naturellement dans l'os).
Ces dépôts se produisent essentiellement dans des structures périarticulaires : insertions tendineuses, gaines tendineuses ou au sein des tendons, bourses séreuses (= « périarthropathie ») ou dans les articulations (liquide synovial, capsule articulaire, membrane synoviale (= « arthropathie »).
Des dépôts d’hydroxyapatite peuvent aussi se produire dans les tissus sous-cutanés au cours des calcinoses du syndrome CREST de la sclérodermie ou dans la dermatomyosite, mais n’entre pas stricto sensu dans le cadre du rhumatisme apatitique.
Ces dépôts d’hydroxyapatite, périarticulaires ou articulaires peuvent être asymptomatiques et de découverte radiologique (en particulier à l'épaule), ou causer une inflammation aiguë (épaule douloureuse hyperalgique) ou chronique (plus rarement). Les crises douloureuses aiguës correspondraient à une tentative de résorption aiguë des microcristaux par l’organisme, avec migration calcique possible dans la bourse au contact du tendon ou en intra-osseux.
Prévalence et causes du RA
La prévalence exacte du rhumatisme apatitique est difficile à déterminer, du fait de sa présentation sous différentes formes cliniques et parce qu’il est souvent confondu avec d'autres rhumatismes inflammatoires. Des calcifications bien définies seraient néanmoins découvertes à la radiographie chez des sujets adultes, avec une fréquence de 3% environ. Ces calcifications sont le plus souvent situées à l’épaule et la plupart d’entre elles ne donnent pas de symptômes et sont parfaitement tolérées sur le plan clinique.
Certaines études suggèrent une prédisposition génétique au RA, avec une transmission autosomique dominante dans certaines familles. Certains cas peuvent être d’origine iatrogène comme les calcifications capsulaires ou tendineuses qui peuvent apparaître après des injections de corticoïdes à longue durée d’action.
Apatites et pathogénie des dépôts de microcristaux
Les apatites sont des composés minéraux constitués de phosphates de calcium, présents naturellement dans les os et les cartilages. Elles jouent un rôle essentiel dans la formation et le remodelage osseux, ainsi que dans le mécanisme de la calcification. Le rhumatisme à apatite est une pathologie articulaire provoquée par le dépôt anormal de ces cristaux d'apatite dans les articulations et les tissus périarticulaires.
Plusieurs facteurs peuvent favoriser la formation de ces dépôts d'apatite. En cas de calcification unique, des causes traumatiques (professionnelles et sportives) peuvent souvent être évoquées à l’interrogatoire, y compris chez les personnes jeunes. En effet, des contraintes mécaniques répétées sur les articulations et les tissus mous, associées à une hypoxie locale, pourraient faciliter la formation des dépôts d'apatite (AP) au contact des tendons, ces dépôts de microcristaux se faisant dans une petite poche qui les isole du reste de l’organisme. Ces calcifications peuvent être multiples, au contact de plusieurs tendons (« maladie des calcifications tendineuses multiples »).
Si elles sont généralisées, les calcifications apatitiques peuvent être l’expression de déséquilibres du métabolisme phosphocalcique, où l’on observe une augmentation du produit CaxP (avec une discrète hyperphosphatémie), notamment au cours de l’insuffisance rénale chronique, chez les dialysés, au cours de l’hyperparathyroïdie primaire, en cas d’hypervitaminose D et dans le syndrome « lait-alcalin ». Des facteurs environnementaux et alimentaires, comme les carences nutritionnelles et l'obésité, peuvent également contribuer au développement de cette pathologie.
Les dépôts d'apatite dans les articulations et les tissus périarticulaires entraînent une inflammation et une irritation des tissus concernés. Ceci peut provoquer une détérioration progressive du cartilage et une diminution de la mobilité articulaire. Au fil du temps, ces conséquences peuvent mener à différentes formes d'arthrite, telles que périarthrite calcifiante, maladie des calcifications tendineuses multiples et arthropathies apatitiques.
Le rhumatisme à hydroxyapatite recouvre plusieurs formes cliniques
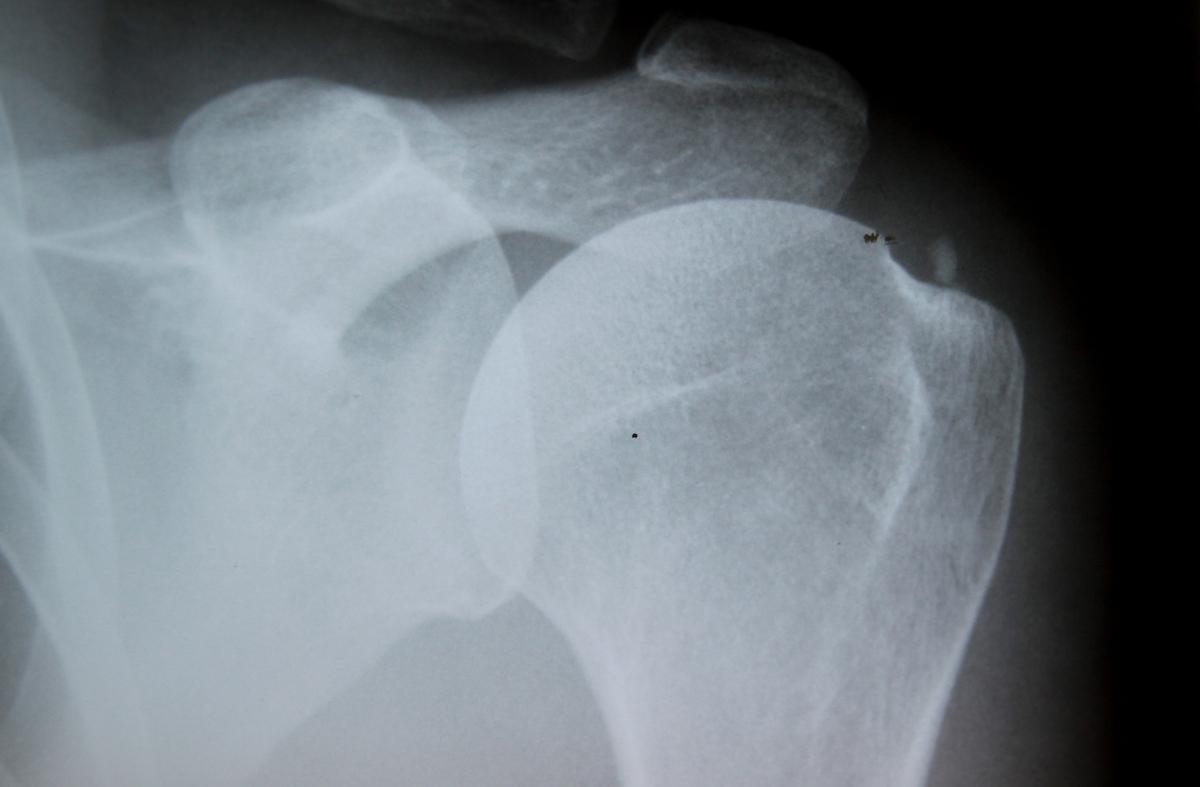
1. La périarthrite calcifiante de l’épaule, ou calcification de l’épaule, est l’exemple typique de « périarthropathie apatitique ». La calcification périarticulaire se développe généralement au niveau de l’insertion humérale des tendons de la coiffe des rotateurs (supra-épineux essentiellement), en particulier à l’endroit où peut siéger un conflit avec l’acromion et/ou le ligament acromio-coracoïdien. Les « calcifications » (en réalité des amas de microcristaux d’hydroxyapatite dans une petite poche) sont typiquement denses, arrondies, sans trabéculations, ni corticale, ce qui les distingue des « ossifications », lesquelles peuvent s’observer en cas de « para-ostéo-arthropathie neurogène », d’ostéochondromatose primitive ou secondaire, de maladie de Forestier (enthésopathie ossifiante diffuse).
La douleur de périarthropathie calcifiante est le plus souvent, inflammatoire aiguë et limitée dans le temps. La rupture de la poche qui les enveloppe et la phagocytose par les macrophages de ces microcristaux serait à la base de la crise inflammatoire aiguë, parfois révélatrice. L’inflammation guérit le plus souvent sans séquelle. Elle peut aboutir à la régression ou à la disparition de la calcification, qui devient polylobée ou hétérogène à la radiographie, puis s’estompe (« phagocytose macrophagienne »). Les calcifications tendent ainsi le plus souvent à disparaître en l’espace de quelques semaines à quelques mois dans les suites de la crise aiguë, à l’inverse de ce qui se passe avec le pyrophosphate de calcium qui reste lui en place, même après plusieurs crises inflammatoires d’allure pseudo-goutteuse. Parfois la calcification peut migrer et se répandre dans la bourse sous-acromio-deltoïdienne amenant un tableau de « bursite pseudoseptique suraiguë » à ponctionner en urgence pour soulagement et mise en culture.
D’autres localisations des calcifications d’apatite peuvent concerner les mains, où les phénomènes inflammatoires peuvent résulter de calcifications de la capsule articulaire des petites articulations des doigts. La radiographie des mains avec des incidences de face et de trois quarts permet généralement de confirmer la présence de ces calcifications périarticulaires. Des ténosynovites apatitiques sont exceptionnellement trouvées au niveau des mains. Aux hanches, des périarthrites calcifiantes de l’insertion du tendon du gluteus moyen ou de la capsule articulaire sont possibles. A l’avant-pied, des dépôts d’AP peuvent s’observer dans la bourse de l’hallux en particulier, chez des jeunes femmes. Il peut en résulter une crise de « pseudopodagre apatitique ». En dehors de la radiographie conventionnelle, les examens en ultrasonographie permettent la détection de cristaux d’AP, à condition qu’ils soient de volume suffisant.
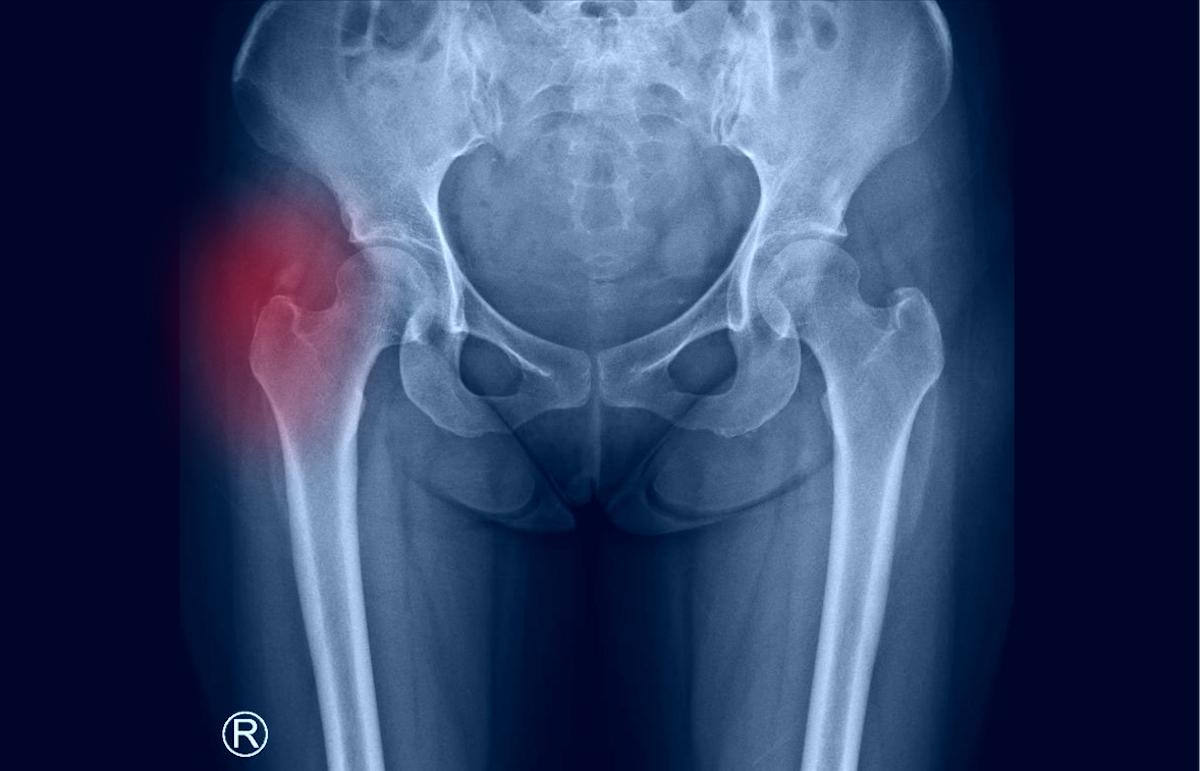
2. Les dépôts de microcristaux d’apatite peuvent parfois être multiples et on parle alors de « maladie des calcifications tendineuses multiples». Dans ce cas, ils siègent surtout à l'épaule (tendon du supra-épineux) et à la hanche (région trochantérienne ou para-acétabulaire). Mais ils peuvent aussi être présents sur le site d'insertion de n'importe quel tendon, ligament ou capsule du corps.
3. L’arthropathie apatitiqueest en rapport avec des dépôts d’hydroxyapatite dans les articulations. Ces dépôts intra-articulaires peuvent être responsables d’une arthrite aiguë microcristalline et sont généralement associés à une maladie arthrosique sous-jacente. Dans l’arthrose débutante, elle est exceptionnelle sauf dans les poussées inflammatoires d’une arthrose érosive des doigts (qui pourraient être en rapport avec une origine microcristalline selon certains auteurs). Quand ils se produisent dans les grosses articulations (genoux, épaules, coudes…), les prélèvements de liquide articulaire pour détection des cristaux d’hydroxyapatite peuvent être réalisés. Les calcifications d’AP se localisent à proximité de la capsule articulaire ou dans la membrane synoviale en radiographie ; en revanche les cartilages ne sont jamais imprégnés par l’AP, contrairement à ce qui s’observe dans la chondrocalcinose, où les cristaux de pyrophosphate de calcium ont une localisation essentiellement cartilagineuse avec des spots hyperéchogènes intracartilagineux en échographie (il en est de même dans l’oxalose primitive). Les cristaux d’AP trouvés dans le liquide synovial ou dans la membrane synoviale pourraient également provenir de l’os sous-chondral mis à nu au cours d’une arthrose érosive. Les auteurs supposent qu’il en résulterait une forte concentration synoviale en calcium et en phosphore, ce qui aboutirait à la formation de nouveaux cristaux de taille et de structure différentes de ceux du tissu osseux. A l’épaule, dans l’arthrose omo-humérale sévère avec rupture de la coiffe des rotateurs chez la personne âgée, il est possible d’observer de volumineux épanchements, souvent à caractère hémorragique, qui contiennent des cristaux d’AP. L’atteinte concerne généralement des personnes âgées et on parle habituellement « d’épaule hémorragique sénile » ou « d’épaule de Milwaukee ». Le mécanisme de la destruction de l’épaule pourrait en partie résulter de la libération de collagénases et de protéases à partir de leucocytes ayant phagocyté des cristaux d’AP. Dans certains cas, il y a une arthropathie microcristalline mixte où on découvre simultanément des cristaux d’AP et de pyrophosphate de calcium.
4. Des atteintes rachidiennes sont également possibles au cours du RA avec des calcifications discales, constituées dans la majorité des cas par des dépôts d’AP, qui peuvent provoquer des poussées douloureuses chez l’adulte avec une élévation de la vitesse de sédimentation, en particulier chez les personnes plus âgées. Des douleurs aiguës peuvent résulter de la migration des calcifications ; leur durée est brève. En présence de calcifications discales multiples et denses, le diagnostic d’ochronose (extrêmement rare), doit être évoqué. Chez l’enfant on peut observer de volumineuses calcifications discales homogènes, dans la région cervicale basse, responsables de crises hyperalgiques. Après disparition de la calcification, un retard de croissance des vertèbres adjacentes est la règle. Des localisations rachidiennes, notamment dans la partie cervicale haute, au niveau de l’apophyse odontoïde de C2 sont possibles : c’est l’image de la « dent couronnée ». Le scanner est à privilégier pour identifier une image qui se voit mal en radiographie osseuse du fait des superpositions osseuse. L’imagerie par résonance magnétique ne permet pas d’identifier les calcifications mais est en revanche d’une grande aide pour évaluer les réactions inflammatoires induites par le RA. Les calcifications du rachis peuvent être de nature apatitique si elles se présentent sous forme d’opacités denses ou de nature pyrophosphatique si elles sont linéaires, d’aspect feuilleté. Les calcifications apatitiques se voient de préférence chez des sujets jeunes alors que les calcifications pyrophosphatiques s’observent chez des sujets âgés. Les investigations par tomographie sont précieuses pour établir le diagnostic.
Le diagnostic du RA est parfois délicat
Le diagnostic du rhumatisme à hydroxyapatite peut être compliqué en raison de la diversité de ses présentations cliniques et de la similitude de ses symptômes avec ceux d'autres affections rhumatologiques (goutte, polyarthrite, infection….).
Les crises aiguës peuvent toucher n'importe quelle articulation, mais sont fréquentes à l'épaule. Elles sont volontiers très douloureuses avec des réveils nocturnes : l'exemple type est celui d'une épaule dite « hyperalgique », le patient se présentant dans l'attitude dite des « traumatisés du membre supérieur » et est inexaminable, le moindre mouvement déclenchant de vives douleurs. Il peut y avoir de la fièvre et la ponction articulaire doit être faite au moindre doute d'arthrite septique. Ces crises aiguës peuvent toucher d’autres tendons à la hanche, à la main, au pied ou au rachis.
Les calcifications peuvent aussi causer des douleurs chroniques, à l'épaule surtout. Lorsque, devant une épaule douloureuse chronique, on met en évidence une calcification du supra-épineux sans signe de rupture de coiffe, on peut proposer, si la douleur résiste aux traitements usuels, de retirer la calcification causale par ponction-aspiration radioguidée ou sous arthroscopie. La fragmentation par ondes de choc (lithotritie) est proposée dans certaines indications.
Une maladie des calcifications tendineuses multiples est retenue lorsque des calcifications sont démontrables à trois sites périarticulaires au moins.
La présence de cristaux d'hydroxyapatite à l'intérieur d'une articulation dans les formes arthropathiques est liée à une maladie arthrosique sous-jacente le plus souvent. L'atteinte de l'épaule est la plus commune (épaule de Milwaukee).
La recherche des cristaux d'hydroxyapatite dans le liquide articulaire ou dans la ponction d’une bursite, nécessite une coloration au rouge d'alizarine ou le recours à des techniques en microscopie électronique. Bien qu'il n'existe pas de marqueurs spécifiques pour le RA, certaines analyses de laboratoire peuvent aider à éliminer d'autres causes potentielles d'inflammation articulaire comme les infections (PCR et culture). Les marqueurs inflammatoires tels que la protéine C-réactive (CRP) et la vitesse de sédimentation (VS) sont élevés. Les niveaux sériques de calcium, de phosphate et de vitamine D peuvent être mesurés.
L'imagerie joue un rôle crucial dans le diagnostic et la prise en charge du rhumatisme à hydroxyapatite (RA). Différentes modalités d'imagerie sont utilisées pour détecter les dépôts d'hydroxyapatite (AP) et évaluer l'étendue des lésions articulaires et des tissus mous associés. Les radiographies, l'échographie, le scanner osseux et l'imagerie par résonance magnétique (IRM) peuvent aider à identifier les dépôts d'AP et à évaluer l'étendue des lésions articulaires et des tissus mous. L'échographie est particulièrement utile pour détecter les dépôts d'AP dans les tissus mous, comme le scanner en coupe fine, tandis que l'IRM peut aider à différencier le RH d'autres affections rhumatologiques.
La radiographie standard est souvent la première modalité d'imagerie utilisée pour évaluer les douleurs articulaires et les troubles musculosquelettiques. Dans le cas du RA, la radiographie peut révéler des calcifications des tendons, des ligaments ou des capsules articulaires, ainsi que des lésions osseuses associées mais il ne faut pas hésiter à multiplier les incidences. Les dépôts d'AP peuvent apparaître comme des opacités denses, souvent linéaires, ou comme des calcifications floues et amorphes. Toutefois, la radiographie peut ne pas détecter les petits dépôts d'AP et ne fournit pas d'informations sur les tissus mous environnants. L'échographie est une technique d'imagerie non invasive particulièrement utile pour détecter les dépôts d'AP dans les tendons, les bourses et les ligaments. Les calcifications apparaissent généralement comme des zones hyperéchogènes avec des cônes d’ombres postérieurs. L'échographie peut également aider à évaluer l'inflammation et les dégâts tissulaires associés, tels que les ruptures tendineuses et les épanchements articulaires. L'IRM est particulièrement utile pour évaluer les tissus mous et les lésions articulaires dans le RA. Les dépôts d'AP apparaissent généralement en hyposignal sur les séquences pondérées en T1 et en T2, avec des contours irréguliers et un rehaussement variable après l'injection de contraste gadolinium. L'IRM peut également aider à différencier le RA d'autres affections rhumatologiques, telles que la chondrocalcinose articulaire à cristaux de pyrophosphate de calcium de calcium ou la goutte. Au rachis, le scanner est à privilégier pour identifier une image qui se voit mal en radiographie osseuse du fait des superpositions osseuse, en particulier pour mettre en évidence l’image de la « dent couronnée ».
Dans de nombreux cas, l'évaluation initiale par radiographie et échographie peut fournir suffisamment d'informations pour poser un diagnostic de RA et guider la prise en charge du patient.
Le traitement dépend de la structure atteinte
Le traitement de la maladie à dépôts de cristaux d'hydroxyapatite vise à soulager la douleur et l'inflammation, ainsi qu'à restaurer la fonction articulaire. Les options de traitement incluent les médicaments anti-inflammatoires non stéroïdiens (AINS) à forte dose, les corticoïdes à forte dose en cure courte ou les infiltrations de corticoïdes, la physiothérapie, les ultrasons thérapeutiques, les ponctions-aspirations sous radio ou sous écho et, dans certains cas, la chirurgie, le plus souvent arthroscopique.
La stratégie de traitement du RA dépend de la sévérité des symptômes et de l'étendue des lésions articulaires et des tissus mous. Le traitement de première intention comprend repos, glaçage, AINS et antalgiques, voire corticothérapie orale (30 mg par jour) en cure courte de 3 à 5 jours. Les anti-inflammatoires non stéroïdiens (AINS) peuvent être utilisés pour réduire la douleur et l'inflammation. Les infiltrations locales de corticoïdes peuvent également être utilisés dans les cas plus sévères en association aux AINS. Des ponctions-aspirations sous échographie ou sous contrôle radiographique peuvent être réalisées après anesthésie locale dans les calcifications molles (avec une infiltration en fin de geste) Des traitements par ultrasons thérapeutiques ont été utilisés dans les calcifications de l’épaule les plus anciennes.
Dans certains cas, les traitements conservateurs peuvent ne pas être suffisants pour soulager les symptômes, et la chirurgie peut être nécessaire : l'élimination des dépôts de microcristaux d’apatite par arthroscopie ou chirurgie à ciel ouvert peut être nécessaire pour soulager la douleur et améliorer la fonction articulaire. Les procédures chirurgicales peuvent inclure l'excision des dépôts de cristaux d'hydroxyapatite, la décompression de l'articulation ou la réparation des tendons ou des ligaments endommagés.
Références
McCarty DJ, Halverson PB, Carrera GF. "Milwaukee shoulder" - association of microspheroids containing hydroxyapatite crystals, active collagenase, and neutral protease with rotator cuff defects. I. Clinical aspects. Arthritis Rheum. 1981 Mar;24(3):464-73.
Halverson PB, McCarty DJ. Patterns of radiographic abnormalities associated with basic calcium phosphate and calcium pyrophosphate dihydrate crystal deposition in the knee. Ann Rheum Dis. 1986 Jan;45(1):603-5.
Eymard F, Pallet N, Karras A, et al. Long-term outcome of kidney transplantation in patients with hydroxyapatite deposition disease. Transplantation. 2014 Aug;98(3):353-60.
Ryan LM, Rachow JW, McCarty DJ. Synovial fluid calcium concentrations in calcium pyrophosphate dihydrate crystal deposition disease. Arthritis Rheum. 1989 Jan;32(1):7-10.
Mitton E, Goh L, Srinivasan S, et al. Magnetic resonance imaging of the knee with ultrashort echo time pulse sequences. Magn Reson Imaging. 2010 Feb;28(2):185-90.
Nalbant S, Martinez JA, Kitumnuaypong T, et al. Synovial fluid features and their relations to osteoarthritis severity: new findings from sequential studies. Osteoarthritis Cartilage. 2003 Jan;11(1):50-4.
Gerster JC. Les rhumatismes apatitiques. Rev Méd Suisse 2007. 21 mars.
Weiner SR, Otten MH, Schumacher HR. Pathology of hydroxyapatite arthropathy. Hum Pathol. 1987 Mar;18(3):294-9.