Maladie de Horton : des douleurs de la tête et un risque de cécité

La maladie de Horton est une « artérite inflammatoire », touchant en particulier les artères de la tête. La maladie survient la plupart du temps chez les personnes âgées. Le risque majeur de la maladie est la perte brutale de la vision (« cécité »).
Par le Dr Jean-Paul Marre, rhumatologue, CHU Pitié-Salpêtrière, Paris
Des mots pour les maux
La maladie de Horton est une « artérite inflammatoire », c’est-à-dire une inflammation de la paroi des artères qui prédomine sur les branches de l’aorte et surtout de la carotide externe.
Elle touche de façon plus évidente les artères qui battent sur les tempes, à la tête, temporales et c’est pour cela qu’elle est aussi appelée « artérite temporale », même si d’autres artères de la tête peuvent être touchées.<br
Qu'est-ce qu’une maladie de Horton ?
La maladie de Horton, ou « artérite gigantocellulaire », est une atteinte inflammatoire de la paroi de certaines artères de moyen calibre (vascularite), probablement d’origine auto-immune. Elle a une prédilection pour les branches de la carotide externe et, en particulier, l’artère temporale superficielle.
Les parois des artères touchées par la maladie inflammatoire sont infiltrées par de grandes cellules immunitaires appelées « cellules géantes ». Il existe également un épaississement ou un gonflement de la paroi, qui entraîne le rétrécissement du calibre intérieur, voire l’obstruction de l’artère. Ainsi, le passage du sang est ralenti ou arrêté, ce qui empêche l’artère d’apporter aux tissus de l’oxygène et des nutriments en quantité suffisante.
Les signes observés dans les différents organes sont le résultat de cette inflammation et de ce manque d’oxygène en aval du rétrécissement des vaisseaux. L’état inflammatoire des artères temporales les rend sensibles et douloureuses, et provoque des maux de tête. Au niveau des muscles de la mâchoire, le manque d’oxygène rend la mastication difficile et douloureuse au-delà d’une certaine durée (crampes). Quant aux troubles visuels éventuels (vue double), ils résultent du fait que le nerf optique (conduisant les informations visuelles de l’œil au cerveau) cesse d’être irrigué par l’artère correspondante, atteinte également par l’inflammation.
La maladie de Horton survient en priorité chez des sujets âgés et s’associe à un syndrome inflammatoire biologique (élévation de la vitesse de sédimentation) et une altération de l'état général. Elle s'associe souvent à une pseudopolyarthrite rhizomélique (PPR) qui est une atteinte inflammatoire des vaisseaux des muscles de la racine des membres. La gravité de la maladie de Horton tient aux complications ischémiques potentielles, en particulier sur l’artère ophtalmique.
Quels sont les signes de la maladie de Horton ?
Les premiers signes de la maladie peuvent ressembler à une grippe avec : malaise, fièvre et fatigue, d’apparition récente chez une personne de plus de 60 ans.
Puis, peu à peu, apparaissent les signes caractéristiques de la maladie et notamment les maux de tête (« céphalées »). Elles sont typiquement situées au niveau des tempes (région temporale ou temporo-pariétale) souvent permanentes et parfois violentes, mais parfois ce ne sont que de simples lourdeurs plutôt que de véritables douleurs. Il existe une augmentation de l’intensité de la douleur lors du toucher de la région temporale ou du cuir chevelu, par exemple, quand on se peigne (« signe du peigne ») ce qui est évocateur.
On peut observer des signes inflammatoires locaux : artère inflammatoire, gonflée, rouge, dure au palper, avec abolition du pouls (l’artère « ne bat plus »). Parfois, l’arrêt de la circulation dans l’artère, et l’ischémie qui en résulte, peut aller jusqu’à provoquer des lésions du cuir chevelu et des nécroses de la peau qui recouvre la tête sur les tempes (« nécrose du scalp »).
Les signes généraux (fièvre, amaigrissement ou fatigue) sont très fréquents.
Il peut s’y associer une faiblesse douloureuse de la mâchoire à la mastication au bout d’un certain temps de mastication (« claudication de la mâchoire »), des brûlures ou picotements de la langue (« paresthésies ») et surtout des signes oculaires qui sont présent chez 30 % des malades : en particulier une vue double (« diplopie »), un flou visuel, une chute de la paupière supérieure (« ptosis ») ou même une perte brutale, partielle ou totale, de la vision d’un œil (« cécité monoculaire »).
Dans près de la moitié des cas de maladie de Horton, il peut exister une association à une « pseudopolyarthrite rhizomélique » avec des douleurs et une raideur le matin qui vont toucher les épaules, le cou et les hanches.
L’inflammation artérielle peut toucher d’autres branches de la carotide comme l’artère occipitale (céphalée occipitale ou occipito-cervicale), l’artère faciale (douleurs et œdème de la face), l’artère maxillaire (claudication intermittente de la mâchoire, ou fatigabilité douloureuse à la mastication), l’artère linguale (douleur de la langue ou « glossodynies », parfois une nécrose ou un ulcère de la langue, des troubles de la déglutition, douleurs laryngées et toux chronique isolée).
Enfin, l’artérite temporale peut parfois se manifester par des signes psychiatriques ou respiratoires. De nombreux malades souffrent en effet de dépression et, plus rarement, la maladie de Horton peut toucher les poumons ce qui est responsable de l’apparition d’une toux sèche (5 à 10 % des cas).
Quelles sont les causes de la maladie de Horton ?
La cause de la maladie de Horton, qui est une vascularite des gros vaisseaux sanguins branches de l'aorte, reste inconnue. Il existe un gradient nord-sud avec une fréquence plus importante dans les pays nordiques que dans les pays méditerranéens.
Les lésions sur la biopsie d’artère temporale suggèrent une réaction immunologique dirigée contre l’un des constituants de la paroi artérielle en particulier « l’élastine ». Cette lésion ferait intervenir l’immunité à médiation cellulaire, impliquant les « lymphocytes T ».
Tout ceci fait évoquer une maladie auto-immune liée à une vulnérabilité génétique de la maladie qui s’exprimerait en présence de certains facteurs d’environnement d’origine infectieuse.
Quelles sont les complications de la maladie de Horton ?
La complication la plus grave de la maladie de Horton est la perte de la vision d’un œil (« cécité monoculaire »). La cécité peut être due à l’occlusion de l'artère ophtalmique qui irrigue le nerf optique, ou de l'une de ses branches. Le plus souvent il s'agit des « branches ciliaires courtes postérieures » de l'artère ophtalmique à l'origine d'une ischémie de la tête du nerf optique, plus rarement il s'agit d'une thrombose de l'artère centrale de la rétine.
La cécité est rarement inaugurale de la maladie, la céphalée et des troubles visuels transitoires la précèdent en général, ce qui doit conduire à sa prévention par la mise en route précoce d’un traitement. La cécité est en général définitive et peut devenir bilatérale si rien n’est fait.
D’autres troubles visuels sont possibles à type de perceptions anormales d’éclairs (« phosphènes »), de déficit du champ visuel (« scotome »), de vue double (« diplopie »), de chute de la paupière (« ptosis »), de douleurs orbitaires...
Le traitement corticoïde est une urgence car il est le seul capable d'empêcher la cécité dès l'apparition de signes cliniques prémonitoires. En effet, lorsque la cécité est installée (ischémie avec infarctus dans le nerf optique), le traitement corticoïde n'est plus efficace.
Quand faut-il évoquer une maladie de Horton ?
Les premiers symptômes de la maladie sont plutôt généraux : ils ressemblent à ceux de la grippe avec amaigrissement, fatigue et fièvre (dans 50 % des cas). Parfois même, seule la fièvre est présente.
Puis, peu à peu, les signes de l’artérite temporale apparaissent, et en particulier des maux de tête importants au niveau des tempes (« céphalées temporales »), du front ou de la nuque.
Dans une revue de la littérature, les signes de début les plus fréquents sont, par ordre décroissant : maux de tête (« céphalées »), pseudopolyarthrite rhizomélique (PPR), fièvre, troubles visuels (sans inclure la perte de l'acuité visuelle), fatigue (« asthénie »), douleurs musculaires (« myalgies »), perte de poids et anorexie.
Chez une personne âgée, l'association d'une fièvre et d'un syndrome inflammatoire élevé doit faire évoquer également une maladie de Horton, au même titre qu’une infection.
Comment faire le diagnostic de maladie de Horton ?
Si certains signes sont très évocateurs de la maladie de Horton (céphalées temporales, claudication des mâchoires, gonflement douloureux des artères temporales), il arrive qu’au début de la maladie, les signes soient peu spécifiques (fièvre, maux de tête) et que le médecin doive rechercher d’autres signes pour faire le diagnostic.
Dans 95 % des cas, il existe également une inflammation dans les analyses de sang. Ces analyses permettent d’évaluer d’une part la vitesse de sédimentation, et d’autre part la CRP et les autres protéines de l’inflammation. La vitesse de sédimentation mesure, dans un tube gradué, l’importance de la sédimentation des éléments sanguins (globules blancs, globules rouges et plaquettes) en une ou deux heures. Dans le cas de la maladie de Horton, elle est très élevée (parfois même supérieure à 100 mm à la première heure), tout comme le taux de CRP, ce qui témoigne de l’inflammation.
Le médecin peut retrouver à la palpation une artère temporale saillante, rigide, non battante et douloureuse, mais souvent l’examen clinique est quasi normal.
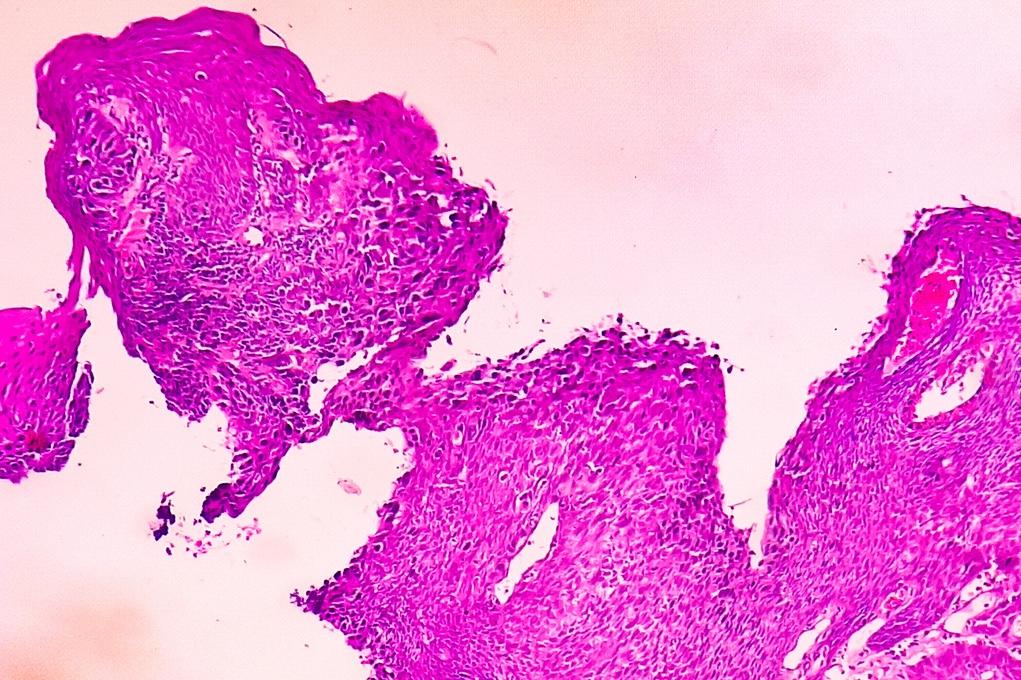
Afin de confirmer le diagnostic d’artérite temporale, le médecin peut ensuite demander une biopsie de l’artère temporale (prélèvement d’un échantillon de l’artère inflammatoire sous la peau), ce qui sera souvent réalisé en ophtalmologie. Dans près de 7 cas sur 10, cette biopsie met en évidence l’infiltration de la paroi artérielle par des cellules inflammatoires typiques (« artérite gigantocellulaire »).
De nouveaux outils d'imagerie (échographie) permettent une meilleure évaluation initiale de la localisation de l’atteinte inflammatoire de l’artère temporale. L’écho-doppler peut retrouver des signes évocateurs de l’inflammation artérielle (« halo inflammatoire »), ce qui permet également de mieux diriger la biopsie sur le segment inflammatoire de l’artère temporale.
Lorsqu’on ne retrouve pas cette infiltration de la paroi de l’artère, ni en échographie, ni à la biopsie, on ne peut pas pour autant éliminer le diagnostic de maladie de Horton, l’inflammation ne touchant les artères qu’à certains endroits (« atteinte segmentaire »), il est toujours possible que l’examen soit réalisé sur un fragment de l’artère non malade.
Généralement, les analyses de sang, l’écho-doppler et la biopsie suffisent à faire le diagnostic de la maladie de Horton. D’autres examens peuvent être demandés (recherche d’anticorps, scanner...) mais ils sont avant tout destinés à éliminer les autres causes de maux de tête ou de syndrome inflammatoire inexpliqué qui surviennent après 50-60 ans.
Si tout est négatif et si l’ensemble des signes fait tout de même penser à une maladie de Horton, le médecin peut décider de prescrire le traitement corticoïde à titre préventif, pour éviter la cécité. Il se base pour cela sur des scores diagnostiques et des recommandations internationales.
Avec quoi peut-on confondre une maladie de Horton ?
Au début de la maladie, quand les maux de tête sont assez banaux, le risque est de confondre l’artérite temporale avec une simple migraine, d’autant que la migraine peut débuter de façon atypique à cet âge. Comme la maladie de Horton peut conduire rapidement à la cécité, il ne faut pas hésiter à rediscuter le diagnostic chez une personne de plus de 60 ans.
Si les maux de tête persistent et s’aggravent, d’autres maladies provoquant des douleurs peuvent être évoquées par le médecin, et notamment de l’algie vasculaire de la face et de la névralgie du trijumeau. La biopsie ou les analyses de sang peuvent faire la différence.
L’artérite temporale peut également être confondue avec d’autres maladies inflammatoires des vaisseaux sanguins (« vascularites »), parmi lesquelles la maladie de Takayasu, la périartérite noueuse, ou encore la granulomatose de Wegener. En effet, toutes ces vascularites peuvent toucher les artères temporales.
L’âge de début plus jeune, l’association à des signes neurologiques, de la peau, des sinus et des poumons, les examens immunologiques (anticorps ANCA) et la biopsie permettent en général de distinguer ces autres vascularites par rapport à la maladie de Horton. Mais, à l’opposé, en cas de suspicion de Horton, la biopsie d’artère temporale aboutit parfois au diagnostic d’une autre vascularite.
Les douleurs articulaires inflammatoires qui surviennent chez certaines personnes atteintes d’artérite temporale peuvent également faire penser à une polyarthrite rhumatoïde. Le diagnostic sera redressé par des analyses de sang.
Quand faut-il consulter un médecin ?
Les douleurs de la tête persistantes et d’horaire inflammatoire (à prédominance matinale) doivent faire consulter un médecin, surtout en cas d’association à une fièvre et à une atteinte de l’état général.
Le risque majeur de l’artérite temporale est la perte totale de la vision (cécité), qui peut survenir (dans 10 % des cas environ) si un traitement n’est pas mis en place rapidement. Un sujet âgé doit donc consulter en urgence en cas d’apparition de troubles visuels allant d’un dédoublement de la vision, d’un flou visuel ou encore de la chute de la paupière supérieure (ptosis) à la perte brutale, partielle ou totale, de la vision d’un œil.
Quel est le traitement de la maladie de Horton ?
La corticothérapie à forte dose et au long cours est le traitement de référence de la maladie de Horton et le seul à montrer une efficacité spectaculaire, au moins initialement. Même si les signes de cette vascularite régressent très vite après le début du traitement, la corticothérapie doit être maintenue pendant au moins 18 mois, parfois plusieurs années. Cette corticothérapie à forte dose et au long cours est souvent mauvaise pour le reste de la santé à cet âge. A ce jour, aucune autre molécule n'a fait la preuve de sa capacité à être une alternative. Certaines permettent cependant de réduire les doses (rôle « épargneur de corticoïde ») et il est possible de lutter contre les principaux effets secondaires du traitement.
• Le traitement d'attaque doit être commencé en urgence s'il existe une menace d'atteinte oculaire, y compris sans attendre la preuve constituée par la biopsie, car la corticothérapie ne modifie pas le résultat de la biopsie de l'artère temporale si celle-ci est effectuée rapidement. Ce traitement est basé sur la prise de prednisone à la dose quotidienne de un milligramme par kilogramme de poids corporel.
L'adjonction d'un traitement anticoagulant ou antiagrégant plaquettaire (aspirine à dose faible) est parfois discutée dans le but de réduire les complications ischémiques initiales.
Certains médecins, devant des signes oculaires (en raison du risque de cécité) débutent le traitement par des perfusions intraveineuses de corticoïdes à forte dose (bolus de méthylprednisolone), c’est-à-dire un gramme de méthylprednisolone en perfusion par jour, 3 jours de suite. Le relais est ensuite pris par la prednisone orale à la dose quotidienne de un milligramme par kilogramme de poids corporel. Ces bolus seraient plus efficaces dans l'urgence et permettraient une décroissance plus rapide de la corticothérapie. Cependant, des complications cardiovasculaires peuvent survenir au cours des bolus (œdème aigu du poumon, poussée d’hypertension artérielle, troubles du rythme).
• Après la phase d’attaque, la corticothérapie est progressivement réduite : par exemple, diminution de 5 mg tous les 15 jours jusqu'à 20 mg/j, puis de 2,5 mg tous les 15 jours jusqu'à 10 mg/j et ensuite diminution de 1 mg tous les 15 jours jusqu'à la dose minimale efficace comme pour la pseudopolyarthrite rhizomélique, en sachant que la durée du traitement doit être ici de 2 ans minimum.
L’utilisation d’un deuxième médicament en association avec la corticothérapie peut éventuellement permettre de traiter les rares formes qui ne répondent pas assez bien aux corticoïdes. Cela peut aussi permettre de diminuer la corticodépendance, c’est-à-dire la réapparition des signes lors de la diminution des doses de corticoïdes, et d’améliorer la tolérance.
La dapsone est assez efficace dans cette indication, mais elle est aussi à l’origine d’accidents allergique graves (« agaranulocytose ») et n’est pas tolérée par tous les malades. Certains immunosuppresseurs (méthotrexate surtout, azathioprine ou cyclophosphamide) et les antipaludéens de synthèse ont montré une efficacité plus ou moins importante dans la maladie de Horton, mais les études et le recul manquent pour évaluer leur intérêt réel.
Comment évolue une maladie de Horton ?
Si un traitement est mis en place dès que le diagnostic est évoqué, les signes diminuent rapidement. Généralement, les malades notent une amélioration spectaculaire des douleurs et de la fièvre, parfois en quelques heures. L’état général s’améliore en quelques jours et le syndrome inflammatoire disparaît en quelques semaines.
Cependant, le traitement doit être poursuivi pendant 18 mois à deux ans, pour prévenir le risque de rechutes. En cas de troubles visuels, l’instauration du traitement corticoïde en urgence permet le plus souvent d’éviter la perte de l’acuité visuelle.
En revanche, en l’absence de traitement ou dans certaines formes sévères, le risque de perte de vision (cécité) d’un œil ou des deux yeux est élevé. Si ces complications oculaires peuvent apparaître brutalement (chute brutale de l’acuité visuelle), il existe le plus souvent des signes d’alerte comme une vision double ou floue, une paralysie des yeux ou l’impossibilité de relever totalement ses paupières. Une fois installée, la perte de la vision est irréversible.
Comme toutes les artères peuvent être touchées, et notamment celles qui irriguent le cœur et le cerveau, il peut y avoir un risque de crise cardiaque (infarctus du myocarde) ou d’accident vasculaire cérébral (certaines zones du cerveau sont privées d’oxygène avec des conséquences graves, comme une paralysie, une perte de la parole...). Cependant, ces complications sont très rares.
Comment prévenir les effets secondaires des corticoïdes ?
Un certain nombre de mesures préventives des effets secondaires des corticoïdes sont nécessaires.
• Régime peu salé.
• Apport en potassium : il n'est pas systématique et dépend de l'évolution du taux de potassium dans le sang (« kaliémie ») sous traitement.
• Prévention de l'ostéoporose : elle est indispensable chez ces sujets âgés. Elle comprend un apport de calcium à la dose de 1 000 mg/j (attention aux produits contenant du sel) et de vitamine D. La prévention repose de plus en plus sur l’association calcium, vitamine D et anti-ostéoporotiques de type bisphosphonates.
• La prescription systématique de pansements gastriques et, a fortiori, d'antisécrétoires est inutile car il est bien démontré que le risque d’ulcères associés aux corticoïdes est très faible, et en tout cas bien inférieur à celui de l'aspirine ou des anti inflammatoires non stéroïdiens.
Comment vivre avec une maladie de Horton ?
La maladie de Horton est potentiellement grave (perte de la vision) mais elle a généralement peu de retentissement sur la vie quotidienne des malades et c’est une affection qui se traite bien aujourd’hui.
Dès que le diagnostic est posé ou même suspecté, le traitement est mis en place. Un suivi attentif doit être instauré, pour vérifier que les signes régressent, mais aussi pour s’assurer que le traitement est bien toléré et qu’il n’y a pas de rechute. Il est important de surveiller le syndrome inflammatoire et l’apparition d’éventuelles complications dues aux traitements par des prises de sang régulières. De même, il est important de surveiller la pression artérielle au moins une fois par mois. Les pertes de vision sont imprévisibles et très brutales : il faut donc respecter les recommandations du médecin et ne pas arrêter son traitement même si les signes semblent disparaître.
En fait, c’est le traitement par les corticoïdes qui altère le plus la qualité de vie. Il a de nombreux effets secondaires et influe sur le physique mais aussi sur le psychique. L’humeur et le comportement peuvent être légèrement modifiés.
Il faut également se plier au régime qu’impose la corticothérapie : afin de contrer la prise de poids rapide, il est nécessaire de suivre un régime pauvre en sucres rapides et en sel (à cause de la rétention d’eau), et ce pendant toute la durée du traitement. De bonnes habitudes alimentaires permettront notamment de diminuer les risques d’ostéoporose (qui augmente le risque de fractures osseuses) ou de perte de masse musculaire.
Les exercices réguliers, comme la marche, aident aussi à renforcer les articulations et les os, à réduire la pression artérielle et à préserver les poumons.
Par ailleurs, il est fortement recommandé d’arrêter de fumer, car le tabac risque d’accentuer les troubles vasculaires.
La maladie de Horton en France
La fréquence de la maladie augmente avec l’âge : 1 sur 1000 au-delà de 60 ans à 1 sur 120 au-delà de 80 ans.
La maladie serait plus fréquente chez la femme que chez l’homme, mais cette différence s’atténue avec l’augmentation de l’âge.
Les liens de la maladie de Horton
Le site du Syndicat des Ophtalmologistes de France
http://www.snof.org/encyclopedie/maladie-de-horton
Le site d’Orphanet
http://www.orpha.net/consor/cgi-bin/OC_Exp.php?Lng=FR&Expert=397
Les liens Pourquoi Docteur
L'usage thérapeutique du cannabis autorisé par un tribunal
Pseudopolyarthrite rhizomélique : des douleurs inflammatoires des épaules et des hanches
Migraine : la douleur n'est pas une fatalité neurologique




















Commentaires
Ajouter un commentaire
commentaires