Dermatologie
Psoriasis : une biothérapie pourrait prévenir le rhumatisme psoriasique
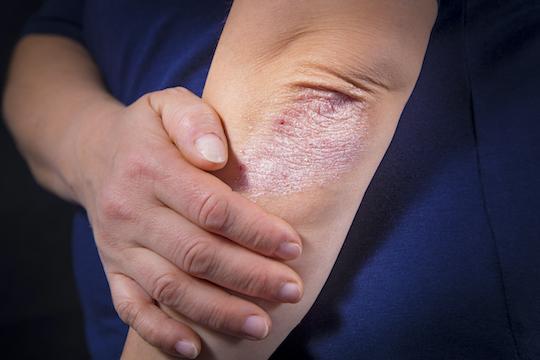
Chez les patients atteints de psoriasis cutané en plaque modéré à sévère, le traitement par une biothérapie pourrait retarder ou réduire le risque d'apparition d’un rhumatisme psoriasique en comparaison du traitement standard de l’inflammation cutanée par une photothérapie.
- PositiveFocus/istock
Dans la plupart des cas, le diagnostic du psoriasis en plaques peut précéder celui du rhumatisme psoriasique, de 5 à 10 ans en moyenne, et dans une minorité de cas seulement, le celui-ci précède la maladie cutanée ou survient simultanément.
A la différence de nombreux rhumatisme inflammatoire, le stade pré-clinique d’un rhumatisme psoriasique est donc en majorité un stade où la personne est déjà malade et affectée par des lésions cutanées inflammatoires chroniques. Le rapport bénéfice-risque d’une intervention pour prévenir la survenue de la maladie articulaire dans le psoriasis y est donc plus élevé que lors des stratégies de prévention ses autres rhumatismes inflammatoires.
Dans une étude d'intervention non randomisée, publiée dans Annals of the Rheumatic Diseases, l'incidence du rhumatisme psoriasique serait plus faible chez les patients traités par une biothérapie (bDMARDs) que par rapport à un traitement standard par photothérapie. Une autre étude rétrospective, dans la même édition de la revue, confirme l’intérêt du traitement biologique au cours d’un psoriasis cutané pour réduire le risque de développer un rhumatisme psoriasique
Biothérapie versus photothérapie
La première étude est rétrospective, non randomisée, et porte sur des patients atteints de psoriasis en plaques modéré à sévère, à qui l'on avait prescrit au moins 5 ans une biothérapie (bDMARDs) ou au moins trois séances de photothérapie par rayons ultraviolets B à bande étroite (nb-UVB), et qui n'avaient pas reçu de diagnostic de rhumatisme psoriasique au moment de leur inclusion.
Un total de 464 patients psoriasiques (bDMARDs, n=234 et nb-UVB, n=230) ont été suivis entre janvier 2012 et septembre 2020 (ce qui correspond à 1584 et 1478 patients-années de suivi pour les deux groupes, respectivement). Le taux d'incidence annuel de PsA est de 1,20 cas (IC à 95% 0,77 à 1,89) contre 2,17 cas (IC à 95 % 1,53 à 3,06) pour 100 patients/an dans le groupe bDMARDs versus photothérapie, respectivement (HR 0,29, 0,12-0,70 ; p=0,006).
Les variables indépendamment associées à un risque plus élevé de rhumatisme psoriasique y sont un âge plus élevé (HR ajusté 1,04, 1,02-1,07), une atteinte des ongles (HR ajusté 3,15, 1,63-6,06) et une durée du psoriasis supérieure à 10 ans (HR ajusté 2,02, 1,09-3,76). À l’inverse, le traitement par biothérapie est associé à un risque plus faible de rhumatisme psoriasique incident (HR ajusté 0,27, 0,11-0,66).
Biothérapie versus traitement topique ou cDMARD
La 2ème étude est également une étude de cohorte rétrospective et porte sur 1719 patients atteints de psoriasis cutané (total de 14 721 patients/années) avec 1387 (81%) patients étaient dans le groupe témoin (traitement topique), 229 (13%) dans le groupe du traitement de fond classique (cDMARDs) et 103 (6%) dans le groupe des biothérapies (bDMARDs type anti-TNF, anti-IL23 ou IL17). Au cours du suivi, 239 patients (14%) ont développé un rhumatisme psoriasique (231 dans le groupe témoin, six sous cDMARDs et deux sous bDMARDs) avec une incidence globale du rhumatisme psoriasique de 1,6 pour 100 patients-années.
Le risque de développer un rhumatisme psoriasique chez les patients atteints de psoriasis cutané traités par bDMARDs serait significativement plus faible (IRR=0,26 ; 95% CI 0,03 à 0,94 ; p=0,0111), comparé au groupe témoin (traitement topique), mais pas par rapport aux traitements de fond classiques (IRR=0,35 ; IC à 95% 0,035 à 1,96 ; p=0,1007). L'analyse de régression (ajustée modèle de Cox) montre que le sexe masculin, une atteinte unguéale et un IMC élevé y seraient associés à un risque accru de développer un rhumatisme psoriasique, tandis que l'utilisation d’une biothérapie serait protectrice (HR : 0,19 ; IC à 95% 0,05 à 0,81).
Une association séquentielle
Le psoriasis chronique en plaques est associé au rhumatisme psoriasique dans près de 20 à 25% des cas chez l'adulte. Sur une période d'environ 10 ans de suivi, les études ont rapporté que le diagnostic de psoriasis cutané précède de plusieurs années le développement du rhumatisme psoriasique chez environ 75% des patients.
Par contre, la compréhension de l'histoire naturelle du rhumatisme psoriasique, la définition des patients atteints de psoriasis qui ont un risque accru de développer un rhumatisme et la caractérisation des événements immunitaires, environnementaux et moléculaires subcliniques qui précèdent l'apparition du rhumatisme psoriasique restent encore mal définies.
Un axe immunogénétique IL-23/IL-17
D’après un éditorial associé aux 2 articles d’ARD, de plus en plus d’éléments de recherche témoignent néanmoins du lien étroit entre l'immunopathogénie des atteintes de la peau dans le psoriasis et celle des lésions articulaires dans le rhumatisme psoriasique, la peau et l'enthèse partageant toutes deux l'axe immunogénétique IL-23/IL-17, ainsi que les cellules immunitaires innées et adaptatives de la lignée IL-23/17.
Cependant, si les inhibiteurs de l'axe IL23/IL-17 sont associés à un « blanchiment cutané » (efficacité complète) chez près de 50% des cas de psoriasis cutané, les réponses du rhumatisme psoriasique seraient plus modestes ; ce qui a été interprété comme un manque relatif de la « profondeur de la réponse » pour le rhumatisme. Cependant, la disparition de la dactylite sous traitement inhibiteur de l'axe IL23/IL-17, la lésion pathognomonique du rhumatisme psoriasique, serait signalée dans 80 à 90% des cas, ce qui illustrerait un lien thérapeutique plus étroit entre la peau et l'articulation que ce qui était envisagé initialement.
Une inflammation de l’enthèse puis de l’articulation
Les études de registre du psoriasis cutané montrent une progression vers le rhumatisme psoriasique d'environ 1,5% à 3% par an chez les sujets atteints de psoriasis, bien que les chiffres puissent être encore plus élevés lorsque ce psoriasis cutané est associé à d'autres facteurs (par exemple, une arthralgie) ou d’autres facteurs de risque.
Dans la « marche du psoriasis vers le rhumatisme psoriasique », il existe de bons éléments de preuve pour penser que le stade le plus précoce du rhumatisme, dans les modèles expérimentaux et chez l'homme, serait lié à une enthésite précoce, l'inflammation s'étendant ensuite à la synoviale.
Agir avant les destructions articulaires
Il est donc primordial de réduire ce taux d’apparition du rhumatisme psoriasique à un stade du psoriasis cutané où l’intervention est modérée et efficace, et avant l’apparition des lésions articulaires. Cette démarche n’est peut-être pas « rentable » avec une biothérapie pour tous les psoriasis cutanés mais, certains traitements de fond classique comme le méthotrexate sont peut-être efficaces et une biothérapie peut être envisagée chez les personnes atteintes de psoriasis cutané avec un risque plus élevé de progression vers une rhumatisme psoriasique.
Des facteurs tels que la gravité et l’extension du psoriasis cutané, une atteinte unguéale et des antécédents familiaux de rhumatisme psoriasique seraient des prédicteurs à long terme du développement du rhumatisme psoriasique, tandis que la présence d'arthralgies au cours d’un psoriasis cutané serait un prédicteur à court terme de rhumatisme psoriasique, et c’est vers ces population de malades à risque qu’il faut concentrer les efforts de recherche prospective.
En pratique
Une intervention thérapeutique précoce avec des biothérapies de type anti-TNF, anti-IL17 ou anti-IL23 peut retarder ou réduire le risque de développement du rhumatisme psoriasique chez les patients atteints d’un psoriasis en plaques modéré à sévère. Il n’est pas exclu que, dans une population spécifiquement à risque, cet effet ne puisse pas être mis en évidence avec des traitements de fond moins coûteux comme le méthotrexate.
Nous sommes peut-être entrés dans l’ère de la prévention du rhumatisme psoriasique. La validation et la compréhension de cette approche pour l'ensemble du spectre du rhumatisme psoriasique, y compris ses formes modérées, représentent donc un nouveau défi en dermatologie comme en rhumatologie d’après les signataires de l’éditorial.