Maladie de Crohn : une inflammation et des douleurs de tout l’intestin
La maladie de Crohn est une maladie auto-immune à l’origine d’une inflammation chronique de l’intestin (MICI). Elle évolue par poussées inflammatoires et peut atteindre tout l'intestin, jusqu'à l'anus. Des anomalies du microbiote intestinal sont associées à cette maladie avec une sur-représentation des bactéries pro-inflammatoires. De nouveaux traitements représentent une avancée.
Des mots pour les maux
On appelle MICI les maladies inflammatoires chroniques intestinales. Il en existe deux : la maladie de Crohn et la rectocolite hémorragique.
La maladie de Crohn est une maladie inflammatoire chronique d’origine auto-immune et ses causes sont encore mal connues.Elle provoque une inflammation et une irritation qui peuvent toucher tout l’intestin, de la bouche à l’anus. Le plus souvent, elle atteint la partie terminale du petit intestin (« l'intestin grêle ») ou « iléon », le gros intestin (« le côlon ») et l’anus.
Elle évolue par poussées inflammatoires, où les signes sont les plus importants, alternant avec des phases de rémission plus ou moins complètes.
La maladie de Crohn se manifeste essentiellement par des diarrhées plus ou moins sanglantes et des douleurs du ventre.
Qu’est-ce que la maladie de Crohn ?
La maladie de Crohn est une maladie inflammatoire chronique de la paroi de l’intestin qui peut atteindre différentes parties de celui-ci, de la bouche à l’anus. Avec la rectocolite hémorragique, elle fait partie des « maladies inflammatoires chroniques de l’intestin » que l'on nomme souvent par les initiales « MICI ». La maladie de Crohn est une affection chronique, c’est-à-dire qui persiste dans le temps, et qui évolue par poussées entrecoupées de phases d’accalmie. Le plus souvent, elle atteint la partie terminale du petit intestin (l'intestin grêle) ou iléon, le gros intestin (le côlon) et l’anus. Elle se manifeste par des troubles de l'appareil digestif mais parfois, elle s’accompagne aussi de douleurs articulaires, de signes cutanés ou oculaires. Chez environ 20 % des malades, les crises peuvent être sévères. Leur intensité peut même imposer une hospitalisation pour surveillance et traitement avec un arrêt de l'alimentation et un traitement par perfusion pendant quelques jours.
Quelles sont ses causes ?
Les causes de la maladie de Crohn sont mal connues. Elle est plus fréquente dans les pays industrialisés du nord de l’Europe et en Amérique du Nord. Certaines prédispositions génétiques ainsi qu'un mauvais fonctionnement du système immunitaire pourraient aussi expliquer son apparition. L'apparition et l'aggravation de la maladie sont favorisées par un tabagisme, qui augmente également l’intensité des poussées.
Le caractère familial dans certains cas a fait évoquer une prédisposition génétique qui a été confirmée lors du « criblage génétique » (recherche des gènes impliqués chez des familles de malades). Il s’agit d’une maladie polygénique qui implique probablement près de 100 gènes différents. Un gène de prédisposition de la maladie de Crohn (NOD2/CARD15) a notamment fait l’objet de nombreux travaux de recherche : une ou deux mutations sur ce gène peut multiplier par 40 le risque de développer la maladie.
La prédominance de la maladie de Crohn dans les pays industrialisés, et le suivi de migrants dont le risque de développer la maladie rejoint rapidement celui de la population parmi laquelle ils vivent, fait largement suspecter le rôle de l’environnement. Le rôle du régime alimentaire et son influence sur la présence, ou l’absence, de certaines bactéries dans le tube digestif, sont aussi étudiés par les chercheurs. On a remarqué que la flore intestinale, que l’on appelle désormais le « microbiote intestinal », est différente chez les malades par rapport aux sujets normaux : en particulier, une bactérie qui aurait des propriétés anti-inflammatoires, faecalibacterium prausnitzii, serait beaucoup moins fréquente dans le microbiote en cas de maladie de Crohn.
L’idée est que les bactéries du microbiote intestinal sécrètent des petites molécules qui passent dans la circulation et peuvent avoir un impact sur l’ensemble du système immunitaire, à distance de la paroi de l’intestin. Le régime alimentaire en apportant plus particulièrement certains nutriments peut favoriser la surreprésentation d’une population de bactéries qui s’en nourrissent, au détriment d’autres qui ne le peuvent pas.
Comment se manifeste-t-elle ?
Les signes de la maladie de Crohn sont essentiellement digestifs : une diarrhée parfois abondante et liquide, avec éventuellement une perte de sang dans les selles (rectorragie) et du mucus ou du pus dans les selles. Cette diarrhée atypique s’associe le plus souvent à une douleur du ventre (crampes abdominales). Quand l'anus est atteint, des fissures, des abcès et des fistules peuvent survenir. Il existe aussi des signes généraux et le malade peut se plaindre de fièvre, d’un amaigrissement et d’une grande fatigue.
Parfois, la maladie débute par des manifestations qui ne sont pas digestives : les plus fréquentes sont les rhumatismes articulaires, il y a aussi des atteintes de la peau et des muqueuses, telles que des ulcérations de la bouche ou des lésions de la peau sur les jambes et les avant-bras (des gonflements localisés de la taille d’une noix, durs, rouges et douloureux appelés érythème noueux). Enfin, la maladie peut provoquer des atteintes inflammatoires de l’œil se manifestant par des douleurs avec ou sans rougeur de l’œil (uvéites).
Chez l’enfant et l’adolescent, l’apparition d’une maladie de Crohn peut être suspectée devant un retard de croissance avec une diarrhée et une perte d’appétit. Une pâleur et un essoufflement peuvent être révélateurs et sont liés à une anémie par carence en fer ou en vitamine B12 secondaire à la mauvaise absorption intestinale.
Comment évolue la maladie ?
L’évolution de cette maladie varie d’une personne à l’autre car il existe des formes plus ou moins graves.
L’évolution est généralement émaillée de poussées inflammatoires avec des diarrhées et des douleurs séparées par des périodes de rémissions plus ou moins complètes et plus ou moins longues. La guérison est rare mais la plupart des malades peuvent mener une vie presque normale s’ils suivent un traitement qui doit être adapté à chaque phase de la maladie.
Les complications les plus fréquentes sont les occlusions intestinales, les « fistules anorectales » qui correspondent à une communication anormale entre la muqueuse du rectum et l'anus, les abcès et les perforations, plus rarement les hémorragies. Dans les cas les plus graves (péritonite, appendicite, occlusion intestinale), une opération chirurgicale peut être nécessaire en urgence. Chez l'enfant, un retard de croissance est fréquent.
A long terme, le risque de cancer du colon ou de l’intestin est plus élevé chez les malades souffrant de maladie de Crohn que dans la population générale (le risque serait multiplié par 2 à 2,5 après 10 ans d’évolution), ce qui impose une surveillance et un dépistage régulier.
Malgré le traitement, ou parce que le traitement est mal suivi, la maladie de Crohn peut aussi s’aggraver et diverses complications peuvent apparaître. Les plus fréquentes sont les complications digestives au premier rang desquelles on trouve les fistules et les abcès intestinaux. Des obstructions de l’intestin peuvent se produire, elles sont secondaires à un rétrécissement fibreux cicatriciel en cas de lésions inflammatoires importantes ou de fissures anales.
Dans la maladie de Crohn touchant le côlon, une poussée inflammatoire grave peut conduite à une inflammation massive de l’ensemble du gros intestin, qui ne fonctionne plus correctement et peut aboutir éventuellement à une dilatation du côlon.
Pendant les périodes d’inflammation de la paroi intestinale, celle-ci n’est plus capable d’assurer correctement sa fonction d’absorption des nutriments et, en cas d’inflammation persistante, une dénutrition peut apparaître (mauvaise couverture des besoins nutritionnels de l’organisme) avec une anémie due à la malabsorption du fer ou de la vitamine B12.
D’autres problèmes peuvent aussi survenir comme une polyarthrite chronique, qui peut s’associer à une atteinte inflammatoire douloureuse de la colonne vertébrale et de l’œil ou « uvéite » (œil rouge, douloureux et larmoyant, avec un trouble de la vue), une pyodermite (ulcération douloureuse sur la jambe) ou une phlébite (« thrombose veineuse »).
Enfin, à long terme, le risque de cancer du côlon ou de l’intestin augmente chez les malades souffrant de maladie de Crohn (en particulier si les lésions intestinales sont étendues). Des coloscopies (explorations visuelles de l'intestin par l'introduction d'un tuyau souple) doivent être réalisées régulièrement pour détecter au plus tôt la survenue d’une éventuelle tumeur.
Certaines complications aiguës de la maladie de Crohn demandent un traitement en urgence à l’hôpital. Il en est ainsi d’une occlusion intestinale (arrêt de la progression des selles dans l’intestin), d'une infection du péritoine (péritonite) secondaires à des fistules ou des abcès, d'une hémorragie digestive et d'un abcès de l’anus ou du périnée. Le traitement de ces complications repose alors sur la chirurgie.
Comment fait-on le diagnostic de Crohn ?
Le plus souvent, la maladie de Crohn est détectée lors d’une poussée douloureuse. La maladie est généralement diagnostiquée au cours de la 2e ou 3e décennie, mais le diagnostic peut-être retardé quand le début passe inaperçu du fait de manifestations insidieuses peu spécifiques. Le diagnostic repose sur l’association de plusieurs critères cliniques, biologiques (inflammation) et d’imagerie médicale. Aucun test ne permet à lui seul de diagnostiquer fermement la maladie.
Le tableau clinique est donc variable et rendu encore plus hétérogène en raison de l’alternance de phases de poussée et de rémission.Le diagnostic est fait devant l’association des différents signes digestifs lors des poussées évolutives : pâleur, perte de poids, fièvre, douleur abdominale, diarrhée chronique ou nocturne avec saignements, mucus ou pus, masse ou sensibilité abdominale, tous signes peu spécifiques de la maladie de Crohn. Plus évocateurs sont les fissures et les fistules péri-anales, les fistules entre l'intestin ou d'autres organes digestifs ou la peau et les abcès. A long terme, la malabsorption digestive peut provoquer une anémie, une lithiase biliaire, une néphrolithiase, un défaut de croissance ou un retard de développement des caractères sexuels secondaires. Les manifestations extra-intestinales, parfois observées avant les signes intestinaux, incluent inflammation de l'œil, arthrite, érythème noueux et ulcération inflammatoires de la peau (« pyoderma gangrenosum »).
Le médecin demande alors des examens complémentaires pour le confirmer. La prise de sang révèle souvent une vitesse de sédimentation élevée qui montre qu'il existe une inflammation. Il peut aussi exister une anémie secondaire à la mauvaise absorption du fer ou de la vitamine D ou B12. Il n’y a pas de marqueurs spécifiques dans le sang.
Le diagnostic repose sur l’association des examens cliniques et endoscopiques, mais la présence d’anticorps anti-Saccharomyces cerevisiae (ASCA) possède une sensibilité de 60 pour cent et une spécificité de 85 pour cent, ce qui est assez bon.
Quels examens complémentaires sont nécessaires ?
L’examen-clé pour poser le diagnostic est l’endoscopie digestive, en particulier la coloscopie qui consiste à introduire dans l’intestin par l’anus un tube souple équipé d’un système optique de visualisation de la paroi intestinale. La coloscopie permet d’examiner le rectum, le côlon et la partie terminale de l’intestin grêle, l’iléon, c’est-à-dire les régions où siègent le plus souvent les atteintes digestives de la maladie de Crohn. Les médecins peuvent ainsi également mesurer l’étendue des lésions intestinales, leur aspect et faire des biopsies c'est-à-dire des prélèvements. Les atteintes sont généralement à différents sites et il n’y a pas de continuité de l’atteinte de la muqueuse digestive. La découverte de granulome au sein des biopsies est quasi spécifique de la maladie. Les biopsies de la muqueuse montrent une infiltration de la paroi intestinale par des cellules de l’immunité (lymphocytes et plasmocytes).
Il est parfois nécessaire de compléter la coloscopie avec une endoscopie qui regarde l'œsophage, l'estomac et le duodénum pour rechercher une localisation haute de la maladie.
Dans certains cas plus difficiles, et en particulier quand on n’a pas retrouvé de lésion caractéristique entre l’œsophage et le duodénum d’une part, et l’iléon et l’anus d’autre part, on peut essayer d’explorer le reste de l’intestin grêle avec une « vidéocapsule ». Pour cela, le malade avale une capsule de la taille d’un comprimé qui renferme une petite caméra. Celle-ci recueille et transmet des images de tout l’intestin grêle, la partie de l’intestin qui n’est pas explorée par les endoscopies haute et basse, à un système de traitement informatique. Cet enregistrement indolore est pratiqué sans anesthésie, en hospitalisation de jour.
Dans les formes iléo-coecales, et lors d’une première poussée, on peut discuter une infection à yersinia (qui sera éliminée par la coproculture et la sérologie) ou la tuberculose, qui est surtout évoquée chez les malades venant de pays à forte endémie. Etant donné le risque lié aux traitements immunosuppresseurs, la tuberculose doit être éliminée par la mise en culture des biopsie et un bilan complet.
Les examens radiologiques sont-ils encore utiles ?
Dans certains cas, des examens radiologiques peuvent être demandés, comme l’IRM ou le scanner abdominal, qui permettent de rechercher la présence de fistules ou d’abcès. Certains chercheurs essayent de voir s’il est possible de quantifier l’importance et l’extension de l’inflammation de la paroi intestinale en IRM. L’échographie abdominale et les radiographies de l’intestin grêle après ingestion d’un produit de contraste sont également utilisées pour la recherche des fistules ou d’une sténose (rétrécissement du diamètre intérieur de l’intestin).
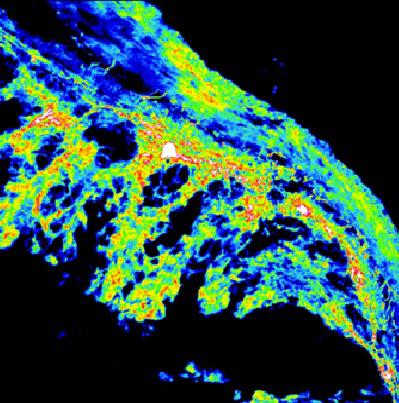
© Inserm/Deraison, Céline
La maladie de Crohn peut-elle être guérie ?
Il n’existe pas de traitement curatif de la maladie de Crohn mais les traitements disponibles actuellement permettent, le plus souvent, de vivre normalement pendant de longues périodes et avec une bonne qualité de vie. Le traitement permet de lutter contre les poussées (traitement des crises) et de prévenir les rechutes (traitement de fond). Il consiste notamment à prendre des médicaments à effet anti-inflammatoire ou immunomodulateur. Le spécialiste de la maladie de Crohn est le gastroentérologue et il va proposer un traitement adapté à chaque malade dont le suivi sera assuré conjointement avec le médecin traitant.
Lors des poussées, les 5-aminosalicylés (5-ASA) sont les anti-inflammatoires prescrits par voie rectale ou orale chez la majorité des malades en raison de leur bonne tolérance. Les corticoïdes arrivent en deuxième intention, en cas d’inefficacité des 5-ASA ou lors de poussées sévères de la maladie. Ils sont en effet plus efficaces que les 5-ASA, mais ils ont un certain nombre d’effets secondaires qui les font réserver à la 2e intention ou aux formes graves.
En traitement préventif des rechutes (traitement de fond), des immunomodulateurs, ou immunosuppresseurs, sont utilisés pour agir sur l’immunité des malades et réduire l’inflammation à long terme. Il existe plusieurs molécules qui sont par ailleurs utilisées dans d’autres maladies auto-immunes : azathioprine, mercaptopurine et méthotrexate. Plus récentes, les biothérapies ont amélioré la prise en charge. Elles bloquent spécifiquement le TNF-α, facteur d’inflammation présent dans la maladie auto-immune. Deux molécules sont indiquées à ce jour dans la maladie de Crohn (infliximab, adalimumab). Ces traitements sont réservés aux formes sévères et résistantes aux autres traitements. Si ces derniers sontinefficaces, une intervention chirurgicale est parfois requise. Une alimentation adaptée avec supplémentation en diverses vitamines (D, B12…) et oligoéléments, en particulier chez l’enfant, permet d’éviter la survenue d’une éventuelle dénutrition. Le recours à la « nutrition entérale », exclusive ou en complément, est parfois nécessaire.
Les antibiotiques peuvent être indiqués dans certaines complications infectieuses.
L'opération chirurgicale peut-elle être évitée ?
Les traitements médicaux disponibles aujourd'hui permettent souvent d'éviter une opération. Mais le traitement chirurgical peut être indiqué si les médicaments se révèlent insuffisants pour contrôler les signes et les douleurs. L’opération la plus fréquente consiste à enlever les parties du tube digestif très abîmées par les lésions inflammatoires, en rétablissant ensuite la continuité de l’intestin.
Dans certains cas d’inflammations très aiguës ou de fistules, si le chirurgien ne peut pas recoudre bout à bout les parties saines de l’intestin, celui-ci est alors rattaché temporairement à une ouverture dans la paroi de l’abdomen. Par cette ouverture, le contenu de l’intestin est évacué dans une poche qu’il faut changer régulièrement. Cette mise à la peau de l’intestin, appelée « stomie », reste en place jusqu’à ce que la continuité du tube digestif puisse être rétablie, après cicatrisation des zones opérées et régression de l’inflammation. Malheureusement, le fait d’enlever les segments d’intestin malades ne met pas à l’abri des récidives sur l’intestin qui reste et il n’est pas possible de retirer tout l’intestin.
Faut-il suivre un régime spécifique au Crohn ?
L’alimentation ne semble pas vraiment influer sur l'évolution de la maladie de Crohn, même s’il n’est pas impossible d’envisager influer sur la composition du microbiote intestinal d’ici quelques années. Il n’y a donc pas lieu de suivre un régime alimentaire particulier, mais l’alimentation doit rester équilibrée pour éviter toute carence d’apport.
Lorsque les poussées de la maladie sont marquées, il est conseillé de restreindre provisoirement les apports en fibres, c’est-à-dire essentiellement les fruits et les légumes, pour ne pas accentuer les troubles digestifs. En cas de besoin, une diététicienne peut apporter tous les conseils utiles dans le choix d’un régime alimentaire adapté à la phase de la maladie.
Si la maladie est très inflammatoire avec une dénutrition marquée, deux types de traitements peuvent être nécessaires : l’alimentation « entérale » qui est réalisée via une sonde positionnée dans le tube digestif ou l’alimentation « parentérale » via une perfusion placée dans une veine. Ces traitements sont décidés par le médecin et peuvent être poursuivis à domicile.
Qu’est-ce qu’une greffe fécale ?
La greffe fécale consiste à transférer le microbiote intestinal d’un membre sain de la famille à la personne souffrant de maladie de Crohn. Le principe est de remettre un microbiote intestinal sain chez le malade en espérant que ce microbiote sain aura une influence positive pour réduire l’auto-immunité générale et l’inflammation locale. La greffe consiste à transférer des matières fécales d’un individu à l’autre par lavement. Elle requière de nombreuses précautions et il s’agit d’une technique en cours de validation. Quelques tentatives ont semblé donner de bons résultats, mais il faut rester prudent.
Quels sont les signes à surveiller dans le Crohn ?
Le suivi et l’adaptation du traitement à l’évolution de la maladie sont essentiels à la stabilisation, voire à la rémission de la maladie de Crohn. Il ne faut jamais interrompre le traitement sans en parler à son médecin et il est généralement très mauvais de l’arrêter brutalement.
Il faut consulter son médecin rapidement en cas de manifestations de signes habituels de la maladie (diarrhées, douleurs abdominales) ou de signes inhabituels (fièvre, atteinte de la peau). En cas de prise de corticoïdes ou d’immunomodulateurs, il faut aussi se méfier des infections ou de la fièvre qui peuvent survenir car le malade se défend moins bien.
Peut-on vivre normalement avec une maladie de Crohn ?
Chez les enfants et les adolescents, il faut absolument éviter un retard de croissance, un retard de puberté ou des difficultés scolaires. Chez l’adulte, il faut éviter un impact socio-professionnel.
Si le traitement est bien suivi et bien adapté, il est possible de vivre quasi-normalement avec la maladie de Crohn. Elle est donc compatible avec une profession, une scolarité et une activité sportive. Toutefois, il faut savoir que des poussées peuvent perturber le travail ou les études (douleurs, fatigues).
Pour atténuer l’activité de la maladie, il est fortement recommandé de ne pas fumer. En effet, la consommation de tabac, même minime, aggrave la maladie et limite la réponse au traitement.
L’alimentation, en revanche, n’a pas fait la preuve de son influence sur le cours de la maladie, il est donc inutile de suivre un régime particulier. Lors des poussées marquées, il est possible d'adopter provisoirement un régime restreint en fruits et légumes pour ne pas accentuer les symptômes digestifs.
La grossesse, l’allaitement et une contraception sont envisageables, ainsi que la plupart des vaccinations, mais certains vaccins sont contre-indiqués en cas de traitement immunomodulateur ou immunosuppresseur.
Peut-on avoir des enfants avec une maladie de Crohn ?
La maladie de Crohn est plus fréquente chez les femmes, et en particulier les femmes jeunes. Il n’est donc pas rare que des grossesses surviennent mais il est préférable de programmer la grossesse à un moment où la maladie est stabilisée ou en rémission. Dans ce contexte, il est préférable d’avoir une contraception et tous les types de contraception sont possibles.
En cas de survenue d’une grossesse, elle se déroule le plus souvent normalement mais il est important de respecter les précautions ou les contre-indications qui peuvent exister avec certains des médicaments utilisés au cours de la maladie (méthotrexate et certains immunosuppresseurs). Il en est de même en ce qui concerne l’allaitement.
Fréquence de la maladie de Crohn
La maladie de Crohn est plus fréquente dans les pays du nord, comme la France, où on observe 5 nouveaux cas pour 100 000 habitants et par an.
Elle est plus fréquente chez les jeunes femmes.
Ceci aboutit à une fréquence de la maladie dans la population française de 0,5 à 1 pour 1000. Elle n’est cependant pas considérée comme une maladie rare.
Les malades pour la recherche !
Le site du groupe de malades en faveur de la recherche sur les maladies chroniques, le groupe ComPaRe, permet aux malades de participer activement à la recherche sur l'amélioration du traitement et de son confort, via des questionnaires en ligne, et de bénéficier en priorité des avancées de la recherche.
Ce groupe est organisé par l’Assistance Publique-Hôpitaux de Paris.
Le site de l'Association François Aupetit
http://www.afa.asso.fr/categorie/maladie-de-crohn-rch/maladie-de-crohn.html
A lire sur pourquoi docteur
Le bénéfices de l'activité physique dans la maladie de Crohn
Maladie de Crohn : la vitamine D éviterait les rechutes
Une pilule pour analyser notre appareil digestif
La rectocolite hémorragique une autre MICI
Vidéos





















Commentaires
Ajouter un commentaire
commentaires