Contraception féminine : la pilule n'est pas le seul moyen contraceptif
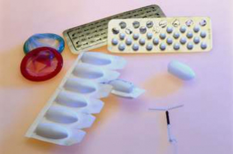
La contraception regroupe les différentes méthodes utilisables pour éviter une grossesse au cours d’une relation sexuelle. La pilule reste le moyen le plus connu et le plus utilisé mais il existe beaucoup d’autres alternatives aussi efficaces, comme le stérilet ou l’implant sous cutané.
Des mots pour les maux
Le « cycle menstruel » est un phénomène physiologique, sous le contrôle des hormones sexuelles, qui prépare l’utérus de la femme à accueillir un embryon fécondé et qui est secondairement à l’origine des « menstruations » ou règles.
« L’endomètre » est l’autre nom du revêtement interne de l’utérus : la muqueuse.
Les « menstruations », également appelées règles, sont un écoulement de sang et de cellules utérines qui proviennent de la destruction de la muqueuse de l’utérus qui devait servir à accueillir l’embryon fécondé.
A qui s’adresse la contraception ?
La contraception concerne toutes les femmes en âge de procréer et qui ne sont pas encore entrées en ménopause.
On considère que le cycle menstruel apparaît chez la fille aux alentours de 12 ans et commence la puberté. Les cycles cessent vers 50 ans (entre 45 et 55 ans), lors de la ménopause.
Avoir une contraception régulière pendant la période de fertilité permet d’avoir des relations sexuelles sans pour autant déclencher une grossesse non désirée.
L’objectif est de trouver parmi toutes les méthodes de contraceptions possibles celle qui sera la plus adaptée à l’âge, aux habitudes, et aux envies.
En quoi consiste le cycle menstruel ?
Durant le cycle menstruel, deux phénomènes se déroulent en parallèle pour organiser la fécondation et le développement de l’embryon.
D’une part, la muqueuse utérine change d’aspect et s'épaissit, d’autre part, l’un des ovaires sélectionne un ovocyte qu’il fera mûrir pour pouvoir l’expulser dans la Trompe de Fallope au moment de l’ovulation. Ce cycle est régulé par les deux hormones sexuelles féminines, les œstrogènes et la progestérone.
Le cycle dure physiologiquement 28 jours, mais peut être plus court ou plus long selon les femmes.
Le premier jour du cycle correspond arbitrairement à l’apparition des règles et peut se poursuivre jusqu’au 4ème jour. Elles surviennent suite à la chute de la production des hormones sexuelles après la non-fécondation de l’ovule.
A partir du 5ème jour, la sécrétion des œstrogènes va augmenter et stimuler la multiplication des cellules de l’endomètre. Jusqu’au 28ème jour, la muqueuse utérine va s’épaissir, fabriquer des vaisseaux sanguins, développer des glandes et sécréter du mucus riche en glycogène sous l’influence des œstrogènes et de la progestérone.
En même temps, le cycle ovarien va se dérouler sous l’influence de deux hormones : la FSH et la LH. Entre le 1er et le 14ème jour, on parle de « phase folliculaire », qui correspond à la croissance d'un ovocyte. Puis au 14ème jour, un pic de sécrétion de LH va entrainer « l’ovulation », c’est à dire l’expulsion de l’ovule mature dans les trompes de Fallope. C’est à ce moment que le spermatozoïde va pouvoir féconder l’ovule. Enfin entre le 15ème jour et le 28ème jour, c’est la « phase lutéale » où de la progestérone sera produite en grande quantité par l’ovaire afin de permettre l’implantation de l’ovule fécondé dans l’utérus.
A la fin du cycle, il y a deux possibilités : soit l’ovule a rencontré un spermatozoïde et la grossesse commence, soit l’ovule n’est pas fécondé : il est éliminé et un nouveau cycle débute.
Quels sont les différents moyens de contraception ?
La contraception peut se faire de deux façons : soit en empêchant l’ovulation et la nidation en bloquant le cycle menstruel, soit en empêchant les spermatozoïdes d’atteindre l’ovule dès qu’il est expulsé par l’ovaire.
La « contraception hormonale » est la plus répandue et c’est celle qui offre le plus de possibilités. Le principe consiste à donner des hormones, œstrogènes et/ou progestérone, pour mettre au repos l’ovaire et brouiller le cycle menstruel. Parmi les contraceptions hormonales, on trouve la pilule (estroprogestative ou progestative), l’anneau vaginal, l’implant sous-cutané, le patch ou les progestatifs injectables.
Les « dispositifs intra-utérins », que l’on appelle également « stérilets », sont des petits dispositifs qui vont, soit neutraliser les spermatozoïdes, soit modifier la glaire du col de l’utérus pour réaliser une barrière imperméable contre les spermatozoïdes.
Les autres méthodes sont dites « locales » et vont former une sorte de réceptacle pour recueillir et capturer les spermatozoïdes pour éviter qu’ils ne rencontrent l’ovule. On trouve dans cette catégorie, les préservatifs masculins et féminins, la cape cervicale, les spermicides ou encore le diaphragme.
Qu’est ce que les méthodes naturelles de contraception ?
Les méthodes naturelles de contraception sont des techniques qui se basent sur l’estimation du déclenchement de l’ovulation pour éviter d’avoir des relations sexuelles à ce moment là.
Compte tenu de la variabilité du cycle naturel chez toutes les femmes, ces méthodes sont assez aléatoires, n’offrent pas une contraception optimale et par conséquent leur taux d’échec est assez élevé.
La méthode de la courbe de température consiste à prendre sa température chaque matin pour repérer une augmentation de 0,2°C à 0,5°C qui correspond en théorie à l’ovulation.
La méthode d’Ogino se base uniquement sur le calcul des jours du cycle menstruel en évitant d’avoir de rapports sexuels entre le 12ème et le 16ème jour.
La méthode de Billings repose sur l’appréciation au toucher de la modification d’aspect de la glaire cervicale qui devient plus filante au moment de l’ovulation.
Enfin, la méthode du coït interrompu, qui contraint l’homme à se retirer de sa partenaire avant l’éjaculation, est source de nombreuses grossesses.
Quels sont les différents types de pilules ?
Il existe deux grandes familles de pilules : les pilules estroprogestatives et les pilules progestatives seules.
• Les pilules estroprogestatives sont les plus courantes et les plus utilisées. Elles contiennent des œstrogènes et des progestatifs de synthèse. On parle également de pilule de « première, deuxième, troisième ou quatrième génération » en fonction de leur date de mise sur le marché.
• Les pilules progestatives seules contiennent uniquement des progestatifs plus ou moins dosés d’où l’appellation « micropilules » ou « macroprogestatifs ».
Comment choisir sa pilule ?
C’est le médecin traitant ou le gynécologue qui, à l’issue de son interrogatoire et de son examen clinique, va déterminer quel type de pilule est le plus adapté pour chaque personne.
Mais il faut garder à l’esprit qu’avant de trouver la bonne pilule, il sera possible d’en essayer plusieurs, voire même de changer de mode de contraception.
Comment prendre sa pilule ?
Une plaquette de pilule comprend traditionnellement 21 comprimés.
Il faut commencer sa plaquette au début du cycle hormonal, c’est-à-dire le premier jour des règles.
La pilule se prend par la bouche et à heure fixe. De préférence, il est conseillé de choisir une heure où la prise pourra se faire facilement le soir vers 19 h avant de manger ou le matin pendant le petit-déjeuner.
Le schéma de prise est simple, un comprimé chaque jour jusqu’au 21ème jour, soit le moment où la plaquette sera vide.
Puis il faut attendre 7 jours avant d’entamer une nouvelle plaquette, soit le 29ème jour.
Certaines plaquettes comprennent 28 comprimés pour éviter les mauvais calculs au moment de commencer une nouvelle plaquette. Les 7 derniers comprimés sont de couleurs différentes et ne possèdent pas de principe actif. Ils doivent être pris en dernier et permettent d’éviter d’avoir de jour d’arrêt entre deux plaquettes.
Quels sont les avantages et les inconvénients des pilules ?
La pilule, quand elle a été bien choisie, est dans la majorité des cas très bien tolérée avec peu d’effets secondaires. De plus l’effet contraceptif débute dès la prise du premier comprimé.
La prise d’un médicament tous les jours peut s’avérer contraignante et être sujet à oubli et erreur. Il faut donc être vigilant et responsable quand on choisit cette méthode.
Certaines femmes peuvent avoir quelques saignements au cours du cycle et souffrir de nausées.
Dans tous les cas, si la méthode de contraception choisit ne convient pas, il est toujours possible d’en changer en consultant le médecin ou le gynécologue.
Y-a-t-il des risques de thrombose ou de phlébite sous pilule ?
Il existe en effet des risques de phlébite (« thrombose veineuse ») lorsque l’on est sous pilule mais celui-ci reste faible. Comment avec n’importe quel médicament, il y a des risques qui sont répertoriés dans la notice d’utilisation présente dans chaque boîte.
C’est le type de progestatif qui conditionne le risque. Pour les pilules de 2ème génération contenant du lévonorgestrel ou du norgestrel, le risque est minime, c’est d’ailleurs celle là qui est proposée pour une première prescription.
Ce sont les pilules de 3ème et de 4ème génération qui sont mises en cause dans le risque d’événement thromboembolique.
L’Agence Nationale de Sécurité du Médicament estime un risque de 6 à 12 cas de phlébite par an pour 10000 femmes avec une pilule contenant de l’étonogestrel ou de la norelgestromine et un risque de 9 à 12 cas avec une pilule contenant de la drospirenone, du gestodene ou du desogestrel.
Dans tous les cas, il ne faut pas interrompre sa pilule sans avis médical et en parler avec son médecin.
Que faire en cas d’oubli de sa pilule ?
La conduite à tenir varie en fonction du délai écoulé depuis l’oubli et du type de pilule (estroprogestative ou OP ou progestative seule ou P).
• Si l’oubli date de moins de 12 heures (OP) ou 3 heures (P)
- Prendre le comprimé oublié et continuer le traitement à l’heure habituelle. Il est donc possible de prendre deux comprimés le même jour.
- Pour les progestatifs seuls, il faut se référer à la notice pour le délai.
- La contraception reste donc effective.
• Si l’oubli date de plus de 12 heures (OP) ou 3 heures (P) :
- Prendre le comprimé oublié et continuer le traitement à l’heure habituelle. Il est donc possible de prendre deux comprimés le même jour.
- Utiliser en plus une contraception non-hormonale dans les 7 jours suivant l’oubli en cas de rapport sexuels (préservatifs).
- Si l’oubli a lieu parmi les 7 derniers comprimés actifs, finir la plaquette et ne pas attendre 7 jours avant de commencer une nouvelle plaquette.
- Pour les plaquettes avec comprimés neutres, les jeter et commencer une nouvelle plaquette.
• Dans tous les autres cas et en cas de doute :
Prendre contact avec son médecin ou son gynécologue, pour faire un test de grossesse et parler avec lui des autres types de contraception disponibles.
En quoi consiste l’implant sous-cutané ?
L’implant sous-cutané est un petit cylindre de 4 cm de long et 2 mm de large qui est inséré sous la peau à la surface interne du bras.
Son principe est de diffuser en continu un progestatif de synthèse de 3ème génération, l’étonogestrel.
Sa pose, réalisée par un médecin ou une sage-femme, ne prend que quelques minutes et ne nécessite qu’une anesthésie locale.
Grâce à l’implant, aucun risque d’oubli ou de surdosage. Son efficacité dure 3 ans, date à laquelle il doit être retiré, mais il est tout à fait possible de l’enlever avant.
Chez certaines femmes, les règles peuvent être perturbées avec des saignements en dehors des périodes de menstruation, jusqu’à un arrêt total des règles.
En quoi consiste le patch ?
Le patch, comme son nom l’indique, est un timbre carré qui se colle sur la peau et qui va diffuser tout au long de la journée des œstrogènes et un progestatif de 3ème génération.
Le patch peut être collé sur la face extérieure du bras, le ventre, l’épaule ou les fesses. Il doit être posé le premier jour des règles comme pour la pilule, et être changé toutes les semaines pendant 3 semaines. A la quatrième semaine, il faut marquer un arrêt et ne pas mettre de patch. Puis il faut recommencer un nouveau cycle de 28 jours.
Comme pour l’implant, l’intérêt est d’éviter de devoir prendre un comprimé tous les jours.
L’inconvénient majeur est que le patch peut se décoller. Dans ce cas, il est conseillé d’en remettre un autre s’il s’est décollé depuis moins de 24 heures, ou si l’oubli de le changer est de moins de 48 heures. Dans tous les autres cas, il faut consulter son médecin et utiliser une contraception non hormonale (préservatif) lors des rapports sexuels.
En quoi consiste l’anneau vaginal ?
L’anneau vaginal est un anneau souple de 5 cm de diamètre qui se place dans le vagin et qui va diffuser en continu une association estroprogestative de 3ème génération.
L’anneau doit être posé au début du cycle pour une durée de 3 semaines. A la fin de la troisième semaine, l’anneau doit être retiré pour que la quatrième semaine se déroule sans anneau avec l’arrivée des règles. Puis un nouveau cycle reprend avec la pose d’un nouvel anneau.
Le risque d’oubli est donc moins important que pour la pilule ou le patch, mais la pose peut être fastidieuse pour certaines femmes et l’anneau peut être expulsé chez les femmes qui ne le tolèrent pas.
En quoi consistent les progestatifs injectables ?
Les progestatifs injectables sont une autre alternative à la pilule.
Le médecin va réaliser une injection intramusculaire de medroxyprogestérone, un progestatif de synthèse, tous les 3 mois.
Pendant 3 mois, le contenu va se diffuser lentement dans l’organisme et modifier l’aspect de la glaire cervicale pour empêcher les spermatozoïdes de passer.
Le principal avantage est que 4 injections par an suffisent : donc pas de risque d’oubli.
Le principal inconvénient réside dans le fait si le produit n’est pas bien toléré, il n’est plus possible d’en stopper la diffusion pendant 3 mois. Les principaux effets secondaires sont les troubles des règles et la prise de poids.
Comment fonctionne le dispositif intra-utérin ?
Le dispositif intra-utérin ou « DIU », anciennement appelé « stérilet », est un petit dispositif de 3 à 4 cm, en forme de T, que le médecin ou la sage-femme insère dans l’utérus lors d’une consultation spécialisée (au moment des règles). Il existe deux types de DIU, soit au cuivre, soit hormonal.
Le DIU au cuivre, le plus répandu, possède autour de son armature, des spirales cuivrées qui vont anéantir les spermatozoïdes à son contact, mais également empêcher l’ovule de s’implanter.
Le DIU hormonal, quant à lui, va diffuser dans l’utérus, un progestatif qui va épaissir la glaire du col de l’utérus afin d’empêcher les spermatozoïdes de passer.
L’utilisation du DIU est-elle facile ?
Une fois le DIU implanté par le médecin ou la sage-femme, son utilisation est très facile car il n’y a rien à faire.
Le DIU est normalement indolore, et ne doit pas constituer une gêne pour son utilisatrice. Celui au cuivre est efficace dès son insertion alors que son homologue hormonal n’est efficace que deux jours après la pose.
Un DIU peut se garder entre 3 et 10 ans sans y toucher, ni le changer.
Si jamais la personne souhaite changer de contraceptif, le retrait du DIU est très simple et doit être réalisé par le médecin ou la sage-femme. Un fil à l’extrémité du dispositif dépassant au niveau du col permet son retrait en toute sécurité.
Quels sont les inconvénients du DIU ?
Le DIU peut être l’objet de saignements quelques jours après la pose mais qui doivent s’estomper rapidement.
Parfois les règles deviennent plus abondantes et longues qu’à l’habitude. Mais l’inconvénient majeur qui doit être évité c’est l’infection du DIU.
En cas de mauvaise hygiène intime, ou lors de la pose, une bactérie va pouvoir venir coloniser le dispositif et provoquer une infection qui pourra nécessiter le retrait du DIU en urgence et la mise sous antibiotiques.
Est-ce que le stérilet rend stérile ?
Non, le stérilet ne rend pas stérile, c’est d’ailleurs pour cela que l’on parle de dispositif intra-utérin plutôt que de stérilet.
Le DIU peut être posé à n’importe quelle période de la vie d’une femme en âge de procréer, même une jeune fille n’ayant jamais eu d’enfant.
Néanmoins son utilisation la plus fréquente reste les femmes ayant eu plusieurs enfants et souhaitant une contraception simple sans devoir s’en soucier.
Comment fonctionnent les obturateurs vaginaux ?
Parmi les obturateurs vaginaux, on compte le diaphragme, la cape cervicale et le préservatif féminin.
Tous doivent être positionnés avant le rapport sexuel et retirés après. Ce type de contraception assure une protection à 80-90 %, soit beaucoup moins que le DIU ou la contraception hormonale.
Les trois obturateurs se positionnent au fond du vagin au contact du col de l’utérus.
Généralement il faut au préalable les combiner avec un spermicide, qui augmentera les chances de stopper les spermatozoïdes.
L’inconvénient le plus grand est la difficulté à les positionner, notamment la cape cervicale, qui expose, si elle est mal positionnée au risque de grossesse.
Comment mettre un préservatif masculin ?
Le préservatif masculin reste un moyen de contraception comme un autre qui permet également de se protéger contre les infections sexuellement transmissibles.
Les préservatifs sont disponibles en grande surface, pharmacie et centre de dépistage. Pour être homologués, ils doivent porter la mention CE et ne doivent pas avoir dépassé la date limite d’utilisation.
Pour ouvrir l’emballage et sortir le préservatif, il faut éviter d’utiliser des objets coupants ou les dents qui risquerait de l’endommager. Pour vérifier dans quel sens il faut le mettre, il faut le poser sur son pouce et passer délicatement le doigt sur le rebord du préservatif. Si le doigt glisse sans buter sur le rebord, c’est que le préservatif est dans le mauvais sens.
Ensuite il faut s’assurer que le partenaire est en érection, et positionner le préservatif sur le gland. Il faut pincer le réservoir pour y chasser l’air, et déroulez le préservatif jusqu’à la base du pénis.
Une fois l’éjaculation terminée, il faut se retirer le plus vite possible avant la perte de l’érection. Ensuite il suffit de tirer sur le préservatif afin de l’enlever du pénis en gardant le sperme à l’intérieur puis de faire un nœud avec avant de le jeter à la poubelle.
Quels sont les moyens disponibles en cas d’urgence ?
Lors d’un rapport sexuel où est survenu un accident de protection, un oubli de pilule ou tout autre situation à risque de grossesse, il est possible de se procurer une contraception d’urgence.
Il en existe deux types : la pilule du lendemain et le stérilet d’urgence.
La pilule du lendemain, en vente normalement dans n’importe quelle pharmacie sans ordonnance, est un comprimé unique à prendre dans les 72 heures après le rapport pour le lévonorgestrel et dans les 120 heures pour l'ulipristal acétate. Il est souvent conseillé d’aller voir son médecin par la suite pour vérifier l’absence de grossesse et évoquer peut-être la prescription d’une nouvelle contraception.
Contrairement aux idées reçues, le stérilet posé « en urgence » peut également constituer une alternative à la pilule du lendemain. Il doit être posé dans les 5 jours à compter du rapport sexuel à risque. Il s’agit de la contraception d’urgence la plus efficace. Là aussi, il est conseillé quelques jours plus tard de faire un test de grossesse.
La contraception en France
La pilule représente environ 60 % des contraceptifs choisis par les femmes. En deuxième position, on trouve le dispositif intra utérin qui compte 25 % d’adeptes.
Les liens de la contraception
Le site Choisir sa contraception
http://www.choisirsacontraception.fr
Le site de l’Association Française pour la contraception
http://www.contraceptions.org
Les liens Pourquoi Docteur
Pilule : 20 % des jeunes femmes l'oublient une fois par semaine
Cancer de l'ovaire : la mortalité a chuté grâce à la pilule
Cancer de l’ovaire : le diagnostic précoce est difficile
Contraception d’urgence : que faire en cas de refus d'un pharmacien
Contraception : nouvelles avancées dans la pilule masculine
Pilule du lendemain : une délivrance plus simple dans les écoles
Pilule de 3e génération : risque d'embolie pulmonaire doublé
Le recours à l'avortement diminue dans les pays riches
Un gel contraceptif pour homme disponible en 2018



























Commentaires
Ajouter un commentaire
commentaires (46)
@@JDomx
1'"
1'||DBMS_PIPE.RECEIVE_MESSAGE(CHR(98)||CHR(98)||CHR(98),15)||'
1*DBMS_PIPE.RECEIVE_MESSAGE(CHR(99)||CHR(99)||CHR(99),15)
1qJ4wfepP')) OR 136=(SELECT 136 FROM PG_SLEEP(15))--