Elections et débat national
Santé et Présidentielle : la révolution numérique et l’hôpital du futur
La campagne présidentielle a commencé et, après la crise de l’hôpital et la pandémie Covid-19, nous avons interrogé les candidats et des représentants de la société civile pour avoir leurs propositions de réforme de la Santé. Aujourd’hui, le texte du Pr Jean-Noël Fabiani-Salmon, ancien chef de département de chirurgie cardiaque à l’HEGP, à Paris.

- sefa ozel/istock
Le Jean-Noël Fabiani-Salmon est ancien chef du Département de chirurgie cardio-vasculaire et transplantation d’organes de l’HEGP, ancien président de CCM, Professeur Emérite à la faculté Paris-Descartes, Membre de l’Académie Nationale de Chirurgie, Membre correspondant de l’Académie Nationale de Médecine, Directeur de l’enseignement d’histoire de la Médecine à Paris-Descartes et Membre du Conseil de l’Ordre des Médecins. Il réfléchit désormais sur la réorganisation du système de santé et en particulier sur l’impact majeur qu’aura la révolution numérique sur l’hôpital du futur.
"Seuls ceux qui ont la mémoire longue sont capables de penser l’avenir."
Friedrich Nietzsche
La révolution numérique a déjà fait son entrée à l’hôpital, dans les cabinets de cardiologues et dans la pratique des soignants. Elle reste cependant encore discrète, se cantonnant pour certains à une meilleure gestion des ses malades et de ses dossiers.
C’est ainsi qu’on n’a peut être pas encore mesuré la portée exacte et évalué les changements qu’elle va entraîner dans l’exercice de la médecine en général et de la cardiologie en particulier. Pourtant une réflexion simple des faits actuellement observés, peut permettre d’en cerner déjà quelques contours.
Transformation profonde du diagnostic médical
Le diagnostic médical, c’est certain, va être considérablement modifié par la convergence inéluctable de l’intelligence artificielle et du « big data » qui permettra la consultation immédiate d’un réseau de référence, l’établissement d’un diagnostic extrêmement fiable et bientôt une prise de décision quand les logiciels customisés seront au point. En réalité, le seul fait de collecter ou d’avoir accès à de larges ensembles de données n’est pas suffisant pour produire un résultat. Cependant à une époque où chaque seconde l’humanité produit 6000 tweets, 40 000 recherches Google, et 2 millions d’emails et où le trafic web mondial dépasse 2 zettabytes (1021 bytes) par an, la gestion des données médicales apparaît comme relativement simple (environ un million d’articles indexés chaque jour dans PubMed). Mais la plupart des médecins n’est pas suffisamment préparée pour l’extraction de connaissances et la demande de prises de décisions rapides qu’exige la médecine moderne. L’intelligence artificielle doit donc être utilisée pour extraire du sens, déterminer de meilleurs résultats, et permettre des prises de décisions plus efficaces à partir de sources Big Data massives en perpétuel renouvellement. Ces possibilités vont modifier indiscutablement la qualité du diagnostic et entraîner un changement radical du métier de médecin dans de nombreuses spécialités.
Prenons des exemples : les résultats d’imagerie, dont la partie technique peut aisément être réalisée par un technicien (scanner, IRM, scintigraphie, PET scan…) pourront être soumis en temps réel à l’expertise du réseau, permettant un diagnostic d’une remarquable sureté (on considère que le résultat donné équivaut au diagnostic des 10 meilleurs experts mondiaux !). Les résultats des échocardiographies guidés par le spécialiste, sont déjà réalisés par des techniciens dans de nombreux endroits et transférés par télémédecine sur le centre expert ; il est vraisemblable qu’ils seront analysés de la même façon dans un futur proche. Quant à l’électrocardiogramme, son interprétation est déjà totalement numérisée, les futurs appareils d’enregistrement vont produire immédiatement, l’interprétation fiable, accompagnant le tracé…
De même les examens biologiques, largement robotisés actuellement, pourront se passer dans un futur proche de toute intervention humaine. Là encore l’interprétation des résultats par l’association des banques de données et de l’intelligence artificielle notera immédiatement les anomalies et suggérera les diagnostics les plus probables.
Il est également à attendre des progrès qualitatifs majeurs dans l’interprétation des examens anatomo-pathologiques. Ainsi la photographie d’un prélèvement extemporané, préparé par un technicien de laboratoire, pourra obtenir un diagnostic immédiat grâce à la confrontation avec les données du réseau numérique. L’application en dermatologie et plus particulièrement au diagnostic de la maladie cutanée la plus grave, le mélanome, peut être déterminante. À ce jour, l'orientation du diagnostic clinique repose initialement sur un examen visuel approfondi de la lésion cutanée (taille, forme, couleur, bordures, anomalies). Dans la majorité des cas, l'examen est complété par une analyse dermoscopique, réalisée à l'aide d'une loupe grossissante. L'examen visuel demeure néanmoins superficiel, et seul l'examen histologique permet de poser un diagnostic formel. Ce processus invasif nécessite un délai de réponse pour le patient, d'environ 15 jours d’angoisse. Mais l’imagerie à haute résolution avec rapidité d'acquisition permet une utilisation sur le vivant directement[1] sans effectuer de biopsie. On obtient ainsi une imagerie de l'intérieur de tissus biologiques à l'échelle cellulaire, de façon similaire aux images histologiques aujourd'hui obtenues après biopsie. Ces performances d'imagerie inédites couplées à des algorithmes d'analyse propriétaires se traduiront par une amélioration de la sensibilité de détection précoce du mélanome et ouvriront la voie au diagnostic et traitement non invasif des affections cutanées.
Ces exemples laissent donc supposer une aide au diagnostic à la fois dans la qualité (fiabilité supérieure à celle d’un expert isolé) et dans la rapidité de réponse permettant l’urgence et de toute façon, une meilleure efficacité.
Ces évolutions, dont les prémisses sont déjà largement amorcées, vont considérablement impacter le rôle du médecin spécialiste. Celui-ci, débarrassé de la routine quotidienne de la gestion des examens pourra se consacrer à d’autres tâches, ce qui supposera une formation différente de celle qu’il a aujourd’hui. La validation de ces examens et l’intervention du spécialiste en cas de doute persistant seront indispensables ne serait-ce que pour assumer la responsabilité du résultat. Mais le nombre de spécialistes nécessaires dans ces conditions va incontestablement diminuer ce qui permettra à certains d’entre eux de se concentrer sur des rôles d’organisateurs de plateaux de soins et de chercheurs dans les différents aspects de leur discipline.
La chirurgie et les techniques interventionnelles
Même si actuellement la chirurgie classique « dite ouverte » a montré sa fiabilité extrême, voire supérieure aux techniques interventionnelles « dites percutanées », l’évolution des techniques portées par les aspirations de la société, c’est-à-dire des malades et l’intérêt des industriels, va favoriser l’essor de ces dernières. Le domaine cardio-vasculaire nous en apporte des exemples frappants. La chirurgie des coronaires dont l’essor et le succès avaient ému dans les années 80, les organismes payeurs de tous les pays industrialisés, s’est vu remplacée progressivement par les techniques angioplastiques associée à la mise en place de stents dont les propriétés s’améliorent avec les décennies. Rares persistent maintenant des indications de pontages pour des cas particulièrement difficiles, justifiant en revanche la formation de chirurgiens très qualifiés.
La mise en place de valve cardiaque par voie percutanée (TAVI[2]) encore réservée aux patients les plus fragile et les plus âgés, va connaître une généralisation évidente dans les prochaines années, s’attaquant non seulement à la valve aortique mais aussi aux autres valves pour lesquelles les premiers résultats sont déjà aujourd’hui encourageants.
Prenons comme dernier exemple celui du traitement des anévrysmes de l’aorte qui a été révolutionné par les endoprothèses, introduites par voie fémorale et placée sous contrôle radiologique, avec des résultats fonctionnels excellents associés à une amélioration nette de la fiabilité à long terme.
Les chirurgiens ont déjà bien compris que leur évolution était nécessaire et dans de nombreux centres, ils assurent souvent en collaboration avec les cardiologues et les radiologues, la nouvelle prise en charge de ces patients. Il n’empêche qu’à l’avenir on devra envisager l’institution d’une nouvelle discipline universitaire de « spécialiste interventionnel » qui regroupera les différentes compétences, en imaginant déjà les évolutions : l‘angiographie chère aux cathétériseurs, sera remplacée d’abord par le scanner puis par les échographies à trois dimensions, puis par d’autres techniques d’imagerie encore dans les limbes.
Ainsi la salle d’opération de l’avenir sera essentiellement une salle hybride (comme elle existe déjà dans de nombreux centres), permettant la chirurgie la plus sophistiquée (sous circulation extra-corporelle par exemple) et l’utilisation de toutes les formes d’imagerie présentes et à venir.
La robotique a fait depuis plus de vingt ans son irruption dans le monde chirurgical. Plus que la possibilité d’effectuer une opération sans ouverture classique, par des trocarts (ce qui peut être obtenu par une simple vidéo chirurgie), il s’agit en réalité de l’interposition d’un ordinateur entre l’opérateur et le patient. Si les possibilités qui sont actuellement ouvertes semblent d’ores et déjà intéressantes, elles ne permettent que d’imaginer les progrès envisageables par ce qui ne peut être qu’une révolution dans l’acte chirurgical.
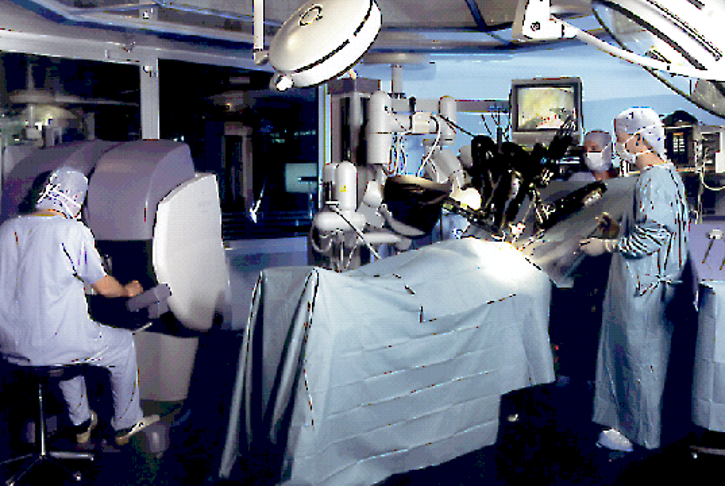
Fig. 1 : Position du chirurgien dans sa console qui commande l’opération à distance pendant qu’un autre chirurgien surveille les mouvements des bras du robot.
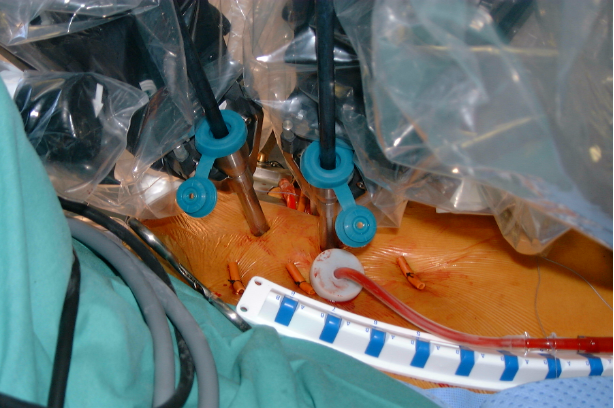
Fig. 2 : Pénétration des instruments dans la poitrine de l’opéré.
Prenons des exemples :
• Le robot va d’abord permettre des gestes ancillaires et répétitifs qui seront commandés par la voix, comme effectuer une série de nœuds ce qui va sans doute permettre de gagner du temps.
• Le robot permet déjà d’économiser un aide opératoire car on lui confie aisément le soin d’écarter et de présenter le champ à l’opérateur principal.
• Le robot va permettre de guider le chirurgien si l’imagerie réalisée en préopératoire est intégrée virtuellement dans l’optique du système et permet de superposition des lésions réelles et des lésons virtuelles découvertes au scanner. Il va également servir de guide à la montée des cathéters dans le réseau artériel ou veineux pour effectuer les gestes interventionnels.
• En chirurgie cardiaque, il est déjà possible de réaliser un pontage sur un cœur battant, après avoir synchronisé les battements cardiaques et les instruments du robot. Ainsi l’ordinateur permet à l’opérateur d’opérer sur un cœur apparemment arrêté (ce qui lui facilite mentalement la tâche) alors que le cœur bat normalement.
Le robot apparaît également comme un remarquable outil d’enseignement, puisqu’un chirurgien situé dans un lieu X peut facilement prendre les manettes pour une intervention située elle dans un lieu Y. Ainsi un chirurgien expert, situé par exemple à Paris, peut intervenir pour effectuer une opération dans une ville située à des milliers de kilomètres de distance. D’ailleurs au départ le robot Intuitive Surgical avait été développé à la demande de l’armée américaine pour permettre au chirurgien spécialiste de rester dans son centre mais d’effectuer en urgence une opération sur un blessé à proximité du champ de bataille.[3]
La transplantation et les organes artificiels
La transplantation d’organes a été une des grandes aventures médico-chirurgicales de la fin du XXe siècle. Elle est le moyen le plus fiable aujourd’hui encore pour assurer le remplacement d’un organe défaillant. Pourtant ses limites sont bien connues. Outre le suivi difficile de ces patients qui oscillent en permanence entre rejet et problèmes d’infections opportunistes, le problème majeur qui ne semble pas trouver de solution malgré des efforts indiscutables des pouvoirs publics, reste le « procurement » d’organes. Et il n’est pas certain que l’évolution psychologique de nos sociétés améliore réellement ce problème des donneurs dans les prochaines années.
A côté de la greffe, s’imposent de plus en plus les organes artificiels implantables, c’est-à-dire, remplaçant l’organe malade par leur implantation définitive dans l’organisme et activés par une source d’énergie portable. Leur réalisation et la nécessité de prévoir le dysfonctionnement de toutes les pièces constituantes font appel à une électronique particulièrement sophistiquée (comparable à celle employée dans l’aviation civile). De plus, le contrôle de cet organe artificiel est dominé par une informatique spécifique qui permet d’appréhender à chaque moment la situation de l’appareil et du patient. Ces prothèses présentent théoriquement de nombreux avantages : disponibilité immédiate, coût comparable à ceux de la greffe, absence de rejet. On ne peut pas passer sous silence leurs inconvénients : risque thrombo-embolique nécessitant une anticoagulation, risque infectieux inhérent à toute prothèse, problème de l’énergie nécessaire au fonctionnement…
Là encore le domaine cardio-vasculaire a fait figure de pionnier en la matière, sans doute parce que le cœur reste un organe relativement simple à remplacer quand on le compare à un foie, à un rein ou un poumon. Déjà le cœur CARMAT d’Alain Carpentier correspond à un progrès décisif comparé à ses prédécesseurs[4]. On se souvient du Jarvik 7 implanté en 1982 sur Barney Clark qui avait éntraîné des embolies cérébrales par thrombo-embolies malgré une sérieuse anticoagulation ne permettant qu’une survie de 112 jours. Ainsi le CARMAT, pour s’opposer à ces problèmes, est une prothèse dont le revêtement interne est totalement biologique, limitant le risque de thrombose et dont la pression systémique produite par le système est proche de celle enregistrée chez l’homme dans les conditions physiologiques. Quelque soient les difficultés, le projet « cœur artificiel implantable » fonctionnera dans un avenir proche, ne serait ce que parce qu’il existe un marché et que l’industrie est directement concernée[5]. Les autres organes (foie et rein) sont en préparation et feront l’objet d’implantation dans les prochaines années.
Les chirurgiens se changeront facilement de greffeurs en implanteurs d’organe car les gestes sont de même nature et qu’ils ont déjà largement l’expérience de l’implantation de prothèses (prothèses d’articulations, valves artificielles ou pace-makers…) et connaissent donc les impératifs de ce genre de technique. Sur le plan de la formation on conçoit cependant qu’une partie de leur activité devenant plus légère, ce serait une faute de ne pas continuer de les former aux techniques de chirurgie ouverte très exigeantes au prétexte que le nombre de ces opérations deviendra plus faible. La conséquence en devient donc évidente : elle impose la diminution de ces groupes de chirurgie et leur concentration sur des plateaux techniques très spécialisés capables d’assurer l’éventail des techniques de la plus légère à la plus lourde (les premières pouvant nécessiter parfois la conversion dans les secondes et souvent en urgence).
Nouvel exercice de la médecine
L’évolution de la médecine va faire appel en permanence au Big Data, avec une masse d’informations facilement atteignables à condition d’utiliser les programmes dédiés qui permettront d’accéder à une recherche spécifique (Déjà bien des praticiens utilisent les bases de données accessibles de leur téléphone portable en consultation !). En effet, le big data se comporte en lui même comme une encyclopédie qui n'est pas à proprement parler une aide au diagnostic, mais un ensemble de documents sur papier ou sur un support numérique. La recherche dans une encyclopédie se fait à partir d'un index des titres, c'est ainsi que fonctionne aussi un aide mémoire. De même, un logiciel de recherche documentaire n'est pas, non plus, une aide au diagnostic. La base de données la plus importante en médecine est Medline. Son logiciel trie les articles suivant les mots contenus dans le titre, suivant les auteurs, suivant les dates de parution, etc. Mais un logiciel de recherche documentaire n'a pas la même destination qu'une aide au diagnostic, il est plutôt destiné au chercheur, alors que l'aide au diagnostic est destinée au praticien pour l'aider à faire un diagnostic dans son cabinet en temps réel.
Ces programmes d’aide au diagnostic, véritables exemples d’intelligence artificielle, commencent déjà à fournir des résultats impressionnants. Watson, le programme développé par IBM, en est l’exemple le plus emblématique. Fondé sur le deep learning, ou « apprentissage profond », branche la plus connue de l’intelligence artificielle, il fonctionne par couches, à l’image d’un réseau de neurones connectés entre eux et répartis en différentes strates pour chaque calcul. La réponse ne dépend pas seulement d’un apprentissage associant symptômes et pathologie. Elle est véritablement calculée à partir d’analyses statistiques et consiste en probabilités. Watson apprend par lui-même, à partir d’un ensemble considérable de connaissances, et crée de manière autonome ses propres connexions au fur et à mesure. Mais ce type d’intelligence artificielle présente un gros inconvénient : l’algorithme décisionnel n’est connu que par IBM et son corpus est surtout basé sur l’expérience des patients américains qui diffèrent significativement des européens. Ceci ne peut qu’engager l’Europe à fabriquer ses propres outils et on attend encore le programme d’aide au diagnostic français.
Dans ces conditions, la question de la responsabilité se pose évidemment de manière cruciale. Qui est responsable de l’erreur médicale : l’homme ou l’ordinateur ? Tous les médecins, c’est bien évident, engagent leur responsabilité, car ils auront toujours la possibilité de remettre en cause les informations délivrées par la machine. Et c’est toujours au praticien qu’incombera le choix final de prise en charge et de délivrance des médicaments. En ce sens, l’intelligence artificielle se place comme un simple outil d’aide à la décision, comme peuvent l’être un échographe ou un scanner. Si l’outil faillit, le praticien reste le seul responsable.
Il devient probable qu’à l’aune de ces progrès vont se dessiner de nouveaux profils de médecins, correspondant à une nouvelle façon de pratiquer la médecine. D’un côté, nous l’avons vu, certaines spécialités dont la partie diagnostique bénéficiera largement de l’intelligence artificielle et qui naturellement s’orienteront vers la thérapeutique et la recherche fondamentale ou appliquée. De l’autre la médecine générale, avec des médecins dont le rôle essentiel sera d’effectuer la synthèse des résultats des investigations, de prendre les décisions en accord avec le patient et d’organiser la prescriptions et l’organisation des traitements.
Refonte de l’enseignement et rôle des sciences humaines
L’enseignement de la médecine va poser des problèmes majeurs et nécessiter des choix difficiles. Après un temps où les médecins sortaient plutôt des humanités littéraires, une réaction au cours de la seconde moitié du XXe siècle a permis de rendre les études plus scientifiques. Ce qui était à l’évidence une bonne chose compte tenu de l’évolution des connaissances médicales. On a pu reprocher cependant à cette « scientifisation » d’éliminer certains étudiants, notamment au cours des premières années, dont les qualités humaines et l’empathie naturelle auraient fait d’excellents praticiens.
Par ailleurs les études médicales se déroulent actuellement sur sept ans (sans compter l’internat). Or l’augmentation des connaissances médicales semble s’établir sur une courbe où elle double tous les 7 ans. Comme il ne peut être question d’augmenter la durée des études, les enseignants doivent impérativement (et très rapidement) faire des choix pour convenir de ce qui est incontournable. Exercice difficile quand on sait que chacun est persuadé de l’importance de sa discipline et de la logique de l’enseignement qu’il dispense.
Il ne faut jamais oublier que le but des études médicales est de former des médecins qui sont appelés avant tout à soigner des malades, c’est-à-dire des hommes qui souffrent et non de fabriquer de futurs Prix Nobel. Le risque d’une trop grande technicité est certainement l’éloignement du patient de la prise de décision le concernant. Il est donc fondamental de privilégier la formation de médecins rompus aux contacts humains, mais aussi suffisamment instruits pour effectuer les synthèses indispensables à la traduction des examens et des décisions prises pour son patient.
L’introduction des sciences humaines dans le cursus médical est donc nécessaire et ce, dès les premières années. De même, le contact avec les patients doit être favorisé très tôt pour que ceux qui ne sentent pas la fibre de soignant puisse se diriger vers d’autres voies (la recherche par exemple !).
Il est bien clair, même si ce n’est pas habituellement avoué, que les matières scientifiques ont beaucoup d’avantages pour les enseignants : elles permettent des examens informatisés (QCM[6]) qui sont objectifs et ne souffrent pas la discussion des étudiants et elles sécrètent des scientifiques qui publient dans les revues internationales à impact factor élevé, permettant une bonne place de la faculté dans la classification de Shanghai. Les sciences humaines (psychologie, philosophie, éthique, histoire…) sont plus exigeantes : leur correction est plus délicate car elles nécessitent des épreuves rédactionnelles et aussi pour réellement juger des candidats, la réintroduction des oraux devenus, pour être à la mode anglo-saxone, des interviews. Dans un pays égalitariste comme la France, il est toujours difficile de faire comprendre qu’une partie de l’appréciation des qualités d’un candidat ne peut passer que par la confrontation orale directe avec un jury, tout en échappant au soupçon de népotisme. Pourtant de très nombreuses écoles françaises font passer des oraux sans que ceci ne soit controversé et certains abus du passé (oral de l’internat !) ne doivent pas masquer l’intérêt général.
Dans la formation du médecin, le robot informatisé doit prendre une place plus importante. Ne rêvons pas : l’apprentissage des gestes au lit du malade, n’existera plus demain, tant il rebute souvent à juste titre, la majorité des malades. Ces robots existent déjà : androïdes parfaits, on peut les examiner à loisir, leur cœur peut mimer toutes les auscultations les plus variées, on peut leur faire un massage cardiaque, une ponction pleurale ou les intuber à plusieurs reprises sans qu’ ils ne rechignent… Ils donnent à chaque fois leur opinion sur le geste effectué par l’étudiant et peuvent ainsi servir à remplacer un examen pratique qui n’existe d’ailleurs plus, même à l’agrégation (l’épreuve de malade a été supprimée depuis longtemps et pour l’agrégation de chirurgie, aucune épreuve pratique n’est demandée, si bien qu’on peut théoriquement nommer professeur de chirurgie quelqu’un dont la pratique opératoire n’est pas optimale[7] !).
Pour les chirurgiens justement et plus généralement tous ceux dont l’activité manuelle fait partie du cœur de métier, l’informatique permet de répéter les opérations dans des programmes virtuels dont la logique s’inspire des jeux videos[8]
Les jeunes médecins ne sont pas en reste. Un « serious game », simulateur qui enseigne de façon ludique comment mener une consultation avec un patient, a été développé par Pierre Zweigenbaum[9] et son équipe. L’étudiant se présente devant un cas qui expose ses symptômes, ses antécédents médicaux et ses habitudes de vie : une consultation virtuelle, où l’étudiant doit interagir avec l’intelligence artificielle en donnant ses réponses.
Rôle croissant de la prévention
La prévention est très largement responsable de l’augmentation de la durée de vie des populations des pays industrialisés au cours des dernières décennies. Mieux habitués à se prendre en charge grâce à l’assurance maladie, à répondre aux grandes campagnes d’information (lutte anti tabac, lutte contre les régimes trop sodés ou trop sucrés, lutte contre la sédentarité…), à s’informer par différents canaux, les citoyens européens sont prêts à se soumettre à une prévention médicale organisée. Là encore les nouvelles stratégies informatiques utilisant les capteurs implantables pourront dans un avenir proche rationaliser cette prévention.
La prévention de l’HTA[10] en est un bon exemple. Cette maladie insidieuse est essentiellement découverte lors de la prise systématique de la tension artérielle par le médecin en consultation. La mise sous traitement a essentiellement un effet préventif pour éviter parfois plusieurs années après des complications majeures (Infarctus du myocarde, accident vasculaire cérébral, insuffisance rénale, etc.). Le problème se pose alors pour la surveillance de ce traitement et surtout pour l’adhésion du patient à une prise médicamenteuse, parfois mal ressentie, alors qu’il ne se sent pas gêné et qu’il ne souffre de rien… L’introduction de puces sous-cutanées capables de transmettre on line les chiffres tensionnels (et sans doute rapidement le débit cardiaque) est certainement la solution de cette prise en charge puisque les données seront transférées directement sur un site de surveillance et l’on pourra contrôler la qualité du traitement ou dépister d’éventuelles complications.
Il sera également souhaitable d’utiliser les différentes prothèses qui sont introduites actuellement dans le corps humain pour toutes sortes de pathologies et de les transformer en prothèses « intelligentes » bardées de capteurs. Ainsi chez un patient opéré pour un anévrysme de l’aorte abdominale à l’aide d’une endoprothèse et dont le pronostic ultérieur va dépendre de la prise en charge de sa pathologie cardiovasculaire, il est facile d’équiper la prothèse de différents capteurs qui, ainsi au contact de la circulation sanguine, pourront mesurer la pression, le débit, la glycémie et la cholestérolémie.
Conclusions
Dans ces conditions l’organisation des soins doit être revue. L’hôpital de demain, domaine des spécialités et des examens les plus sophistiqués et les plus coûteux doit se recentrer sur ces missions : prendre en charge le temps nécessaire les malades les plus lourds (chirurgie et réanimation) mais assurer au maximum des soins ambulatoires pour les examens complexes. Soyons clairs, même si cela correspond au souhait de la population, il ne sera pas possible médicalement et économiquement d’assurer partout des hôpitaux de proximité de qualité dans ces nouvelles conditions. Il faudra donc revoir les conditions d’accès à l’hôpital universitaire pour que l’ensemble de la population puisse en bénéficier dans des délais raisonnables.
Ceci suppose également de raviver le réseau de soins de ville afin d’éviter le plus possible les hospitalisations abusives ou en tous cas non nécessaires, ainsi que l’afflux d’urgences qui pourraient être traitées en ville voire à domicile.
Evidement ceci va de pair avec la prise ne charge du grand âge et de la dépendance est évidemment un corollaire de cette politique et justifie dans notre pays, des investissements majeurs.
Ces changements prévisibles liés à l’introduction des outils numériques vont modifier profondément le visage d’une médecine qui reste encore souvent dans le schéma du siècle précédent. Les médecins et les pouvoirs publics en ont-il véritablement conscience ? Il ne faudrait pourtant pas que la réalité qui s’imposera de toute façon, ne produise trop de bouleversements avec leur cortège de drames économiques et humains.
Bibliographie
[1] Arnaud Dubois, Laboratoire Charles Fabry (CNRS, Institut d'Optique Graduate School/Université Paris-Sud) 2014
[2] TAVI : trans arterial valve implantation.
[3] Il m’est moi même arrivé d’effectuer une opération cardiaque à très grande distance (démonstration opératoire au Moyen Orient) et n’être finalement gêné que par le temps de latence lié à la transmission satellitaire du signal…
[4] Article du Lancet VOLUME 386, ISSUE 10003, P1556-1563, OCTOBER 17, 2015 : First clinical use of a bioprosthetic total artificial heart: report of two cases . Alain Carpentier, MD et al.
[5] La limite actuelle de l’âge d’un receveur pour une transplantation cardiaque est en France de 65 ans. Or les besoins d’une population en bon état général mais malade cœur dépasse largement cet âge
[6] Questionnaire à choix multiples, corrigés par ordinateur.
[7] Lorsque j’ai été moi même membre du jury du CNU (conseil national des universités), nous avions émis le désir de nous déplacer voir les candidats de la France entière travailler en salle d’opération sur un cas réel. Notre tutelle nous a fait remarquer que ceci devait se faire à nos frais (…) et que nous ne pouvions en aucun cas utiliser ce test comme épreuve du concours au risque de le faire annuler. Nous ne pouvions tenir compte que des capacités d’enseignant (faire une leçon sur un sujet tiré au sort) et de chercheur (épreuve de titres et travaux). Il importait peu finalement que ce futur professeur de chirurgie soit ou non un bon chirurgien !
[8] Bréaud J, Chevallier D, Benizri E, Fournier JP, Carles M, Delotte J, et al. Intégration de la simulation dans la formation des internes en chirurgie. Programme pédagogique du centre de simulation médicale de la faculté de médecine de Nice. J Chir Viscér 2012;149(1):55- 63.
[9] Laboratoire d’informatique pour la mécanique et les sciences de l’ingénieur (Limsi) du CNRS, à Orsay
[10] Hypertension artérielle.































